Introduzione
Le cure palliative (PC) sono un tipo di cure specialistiche interdisciplinari che mirano a migliorare o mantenere la qualità della vita dei pazienti con una malattia grave e delle loro famiglie.1 L’Hospice è un sottoinsieme di PC per i pazienti con una malattia grave più avanzata e una sopravvivenza prevista di meno di 6 mesi. A monte delle cure in Hospice, il PC non ha requisiti di prognosi o di gravità della malattia e mira ad essere incluso nelle cure dal momento della diagnosi in poi. Il suo ruolo è complementare a quello dei medici di base e di specialità, che possono continuare gli interventi che prolungano la vita, mentre il PC svolge un ruolo di supporto per i pazienti e i loro medici. Spesso gli specialisti del PC vengono consultati per affrontare problemi complessi di gestione dei sintomi, stabilire e documentare gli obiettivi della cura e discutere di questioni psicosociali.
L’American College of Cardiology2 e l’American Heart Association3 entrambi raccomandano l’incorporazione precoce del PC nella cura cardiovascolare di routine, riconoscendo l’insieme dei benefici che produce in termini di centralità del paziente.4 Tuttavia, il PC rimane sottoutilizzato tra i pazienti con malattie cardiovascolari (CVD), in particolare tra i pazienti con insufficienza cardiaca (HF), la manifestazione terminale della maggior parte delle CVD.5,6 Negli ultimi anni è aumentato l’uso del PC per le diagnosi non cancerogene, compresi i CVD.7 Anche se decenni di campagne di sensibilizzazione che richiamano l’attenzione sulle esigenze palliative dei pazienti affetti da CVD sono un probabile fattore di aumento dell’uso del PC, non si sa se i pazienti ricevano in precedenza un rinvio al PC. Pertanto, per valutare meglio le caratteristiche e le tendenze dei pazienti con CVD riferiti al PC, abbiamo eseguito un’analisi dei pazienti riferiti alla specialità PC arruolati nel Quality Data Collection Tool (QDACT) nazionale.8 registro per PC.
Metodi
Fonte dei dati
Abbiamo incluso i pazienti del registro QDACT, che include consulenze specialistiche su PC in tutte le impostazioni di cura per tutta la traiettoria della malattia grave, dal 2 gennaio 2015 al 29 dicembre 2017. È stato ottenuto il consenso informato scritto, e il Consiglio di revisione istituzionale del Duke University Medical Center Institutional Review Board ha approvato questo studio. Questo studio è riportato utilizzando la linea guida per la segnalazione del rafforzamento della segnalazione degli studi osservazionali in epidemiologia(STROBE, Strengthening the Reporting of Observational Studies in Epidemiology).
Il registro QDACT è stato fondato nel 2007 dalla Global Palliative Care Quality Alliance per misurare e migliorare la qualità della fornitura di PC non ospedaliera.9,10,11 Una collaborazione tra i centri medici accademici e gli studi medici di comunità, il registro QDACT è un registro centralizzato di misurazione della qualità che raccoglie i dati sulla qualità della cura da diversi studi.8 Gli studi della Global Palliative Care Quality Alliance iscrivono i loro medici per inserire i dati dei punti di cura durante gli incontri clinici in un portale di registro basato sul web. Gli studi utilizzano una tecnica di campionamento casuale per inserire i dati dei pazienti nel registro, riducendo al minimo le distorsioni di selezione e rappresentando un ampio campione di medici, pazienti, malattie e impostazioni di cura. Gli elementi dei dati sono mappati in base a diverse misure di qualità nazionali, comprese quelle approvate dal National Quality Forum, incluse nei programmi di pagamento federali,12 prodotti o curati dalle società nazionali di appartenenza,13,14 e proposto da gruppi di esperti.15,16,17,18 I membri della Global Palliative Care Quality Alliance aderiscono volontariamente, pagano le quote associative e hanno un minimo di aspettative di presentazione dei dati per partecipare. L’elenco dei membri19 comprende studi privati e accademici di tutte le dimensioni, dai piccoli (1-3 medici) ai grandi (>20 medici) sistemi in tutti gli Stati Uniti.
Pazienti
I pazienti sono stati inclusi nell’analisi se avevano 18 anni o più, se avevano documentato i punteggi delle prestazioni palliative (PPS) e se avevano un primo consulto al PC per il CVD. Le variabili demografiche includevano l’età, il sesso, la razza/etnicità dichiarata, lo stato civile, la prognosi stimata dal medico, la fonte di riferimento e il tipo di CVD.
Risultati primari e secondari
Il PPS è una valutazione dello stato delle prestazioni20 ed è stato il risultato principale della nostra analisi. Si va da 0 a 100, dove un aumento di 10 punti di PPS rappresenta una minore assistenza necessaria per le attività della vita quotidiana. Abbiamo classificato il PPS come basso (0-30, che rappresenta un paziente costretto a letto e completamente dipendente), moderato (40-60, che rappresenta un paziente spesso costretto a letto con una dipendenza moderata), e alto (70-100, che rappresenta un paziente completamente funzionale e indipendente) (eFigure nel supplemento).21,22,23 I risultati secondari comprendono il punteggio della Scala di valutazione dei sintomi di Edmonton (range, 0-10, dove un punteggio più alto rappresenta un maggiore carico di sintomi), lo stato del codice di fine vita, la direttiva anticipata e la documentazione di delega.
Analisi statistica
Le statistiche descrittive sono state calcolate e descritte per anno di incontro. Abbiamo usato i test di χ 2, Fisher esatto, e Kruskal-Wallis come appropriato per stimare la significatività delle differenze per anno di incontro. Per testare la nostra ipotesi primaria, se c’era un cambiamento significativo in PPS per anno di incontro, abbiamo inserito un modello di regressione lineare con PPS come variabile dipendente e anno di incontro come predittore primario. Per evitare l’eccessivo adattamento e la colliarità, abbiamo trattato solo il sesso, la razza e l’età come covariate nel modello. Per tutti gli esiti secondari, i modelli di regressione logistica sono stati adattati all’anno di incontro come predittore primario e corretti per le stesse covariate del nostro esito primario. Abbiamo modellato le probabilità di miglioramento dello stato da moderato a grave e da nessuna a lieve nei nostri risultati secondari. Abbiamo trattato l’anno di incontro come una variabile continua, poiché il nostro interesse primario stava determinando se c’era un aumento dei sintomi o una pianificazione anticipata delle cure negli anni successivi. Un valore P a due code inferiore a .05 è stato considerato statisticamente significativo. Tutte le analisi sono state eseguite utilizzando il software statistico SAS versione 9.4 (SAS Institute).
Risultati
Tra i 12-914 pazienti riferiti al PC, c’erano 1936 pazienti (15,0%) con CVD. Dopo aver escluso 135 pazienti senza PPS documentati, sono stati inclusi 1801 pazienti con CVD inizialmente valutati da specialisti di PC di 16 istituzioni dal 2 gennaio 2015 al 29 dicembre 2017 (eTabella 1 nel supplemento). Non abbiamo trovato prove che la proporzione di documentazione PPS sia cambiata nel corso del periodo di studio. I 1801 pazienti affetti da CVD e con PPS documentati erano il 13,9% dei 12-914 pazienti adulti con PPS documentati trattati da specialisti in PC, e questa proporzione non è cambiata nel tempo (eTabella 2 nel Supplemento ). Ci sono stati 1269 pazienti (70,5%) ricoverati in ospedale, 265 pazienti (14,7%) presso strutture di cura, 214 pazienti (11,9%) a domicilio, e 32 pazienti (1,8%) presso una clinica (21 pazienti non avevano una sede documentata). Il numero di rinvii per PC all’anno per i pazienti affetti da CVD è aumentato nel periodo, passando da 387 nel 2015 a 775 nel 2017(Tabella 1). L’età media (SD) dei pazienti era di 77,7 (13,7) anni. Su 1611 pazienti con dati sullo stato del codice, 790 pazienti (49,0%) hanno optato per la rianimazione completa all’inizio del consulto e 821 pazienti (51,0%) hanno scelto di non rianimare o di non intervenire. Dopo il consulto al PC, il 68,4% dei pazienti (1168 su 1707) ha scelto di non essere rianimato.
| Caratteristica | N. (%) | P Valore | |||
|---|---|---|---|---|---|
| 2015 (n = 387) | 2016 (n = 639) | 2017 (n = 775) | Complessivamente (N=1801) | ||
| Età, media (SD) [gamma], y | 76.8 (13.8) [23.3-101.3] | 77.5 (13.5) [22.6-103.9] | 78.3 (13.8) [20.2-102.5] | 77.7 (13.7) [20.2-103.9] | .01 |
| Sesso | |||||
| Maschio | 205 (53.0) | 318 (49.8) | 386 (49.8) | 909 (50.5) | .36 |
| Femmina | 180 (46.5) | 317 (49.6) | 378 (48.8) | 875 (48.6) | |
| NR | 2 (0.5) | 4 (0.6) | 11 (1.4) | 17 (0.9) | |
| Etnia | |||||
| Ispanico | 8 (2.1) | 11 (1.7) | 19 (2.5) | 38 (2.1) | <.001 |
| Non ispanico o latinoamericano | 358 (92.5) | 536 (83.9) | 611 (78.8) | 1505 (83.6) | |
| NR | 21 (5.4) | 92 (14.4) | 145 (18.7) | 258 (14.3) | |
| Gara | |||||
| Bianco | 300 (77.5) | 507 (79.3) | 532 (68.6) | 1339 (74.3) | <.001 |
| Nero | 46 (11.9) | 45 (7.0) | 49 (6.3) | 140 (7.8) | |
| Altro o sconosciuto | 18 (4.7) | 27 (4.2) | 62 (8.0) | 107 (5.9) | |
| NR | 23 (5.9) | 60 (9.4) | 132 (17.0) | 215 (11.9) | |
| Stato civile | |||||
| Non sposato, divorziato o altro | 212 (54.8) | 311 (48.7) | 399 (51.5) | 922 (51.2) | <.001 |
| Sposato | 146 (37.7) | 243 (38.0) | 249 (32.1) | 638 (35.4) | |
| NR | 29 (7.5) | 85 (13.3) | 127 (16.4) | 241 (13.4) | |
| Stima della prognosi | |||||
| Da ore a settimane | 57 (14.7) | 128 (20.0) | 124 (16.0) | 309 (17.2) | .08 |
| Ospizio idoneo (1-6 mo) | 100 (25.8) | 171 (26.8) | 206 (26.6) | 477 (26.5) | |
| Ospizio non idoneo (>6 mo) | 130 (33.6) | 163 (25.5) | 236 (30.5) | 529 (29.4) | |
| NR | 100 (25.8) | 177 (27.7) | 209 (27.0) | 486 (27.0) | |
| Fonte di riferimento | |||||
| Medicina generale | 167 (43.2) | 319 (49.9) | 410 (52.9) | 896 (49.8) | <.001 |
| Oncologia | 0 | 3 (0.5) | 0 | 3 (0.2) | |
| Cardiologia | 64 (16.5) | 79 (12.4) | 81 (10.5) | 224 (12.4) | |
| Neurologia | 1 (0.3) | 3 (0.5) | 9 (1.2) | 13 (0.7) | |
| Polmonare | 3 (0.8) | 7 (1.1) | 5 (0.6) | 15 (0.8) | |
| Cure critiche | 12 (3.1) | 44 (6.9) | 51 (6.6) | 107 (5.9) | |
| Altre sottospecialità mediche | 5 (1.3) | 1 (0.2) | 3 (0.4) | 9 (0.5) | |
| Auto (team di medicina palliativa) | 2 (0.5) | 2 (0.3) | 6 (0.8) | 10 (0.6) | |
| Specialità chirurgiche | 5 (1.3) | 4 (0.6) | 1 (0.1) | 10 (0.6) | |
| Reparto di emergenza | 0 | 1 (0.2) | 0 | 1 (0.1) | |
| NR | 128 (33.1) | 176 (27.5) | 209 (27.0) | 513 (28.5) | |
| Tipo di malattia cardiovascolare | .02 | ||||
| Insufficienza cardiaca | 288 (74.4) | 422 (66.0) | 542 (69.9) | 1252 (69.5) | |
| Altro | 99 (25.6) | 217 (34.0) | 233 (30.1) | 549 (30.5) | |
| Malattia coronarica | 51 (13.2) | 98 (15.3) | 114 (14.7) | 263 (14.6) | .63 |
| Cardiopatia valvolare | 18 (4.7) | 27 (4.2) | 30 (3.9) | 75 (4.2) | .82 |
| Malattie vascolari periferiche | 8 (2.1) | 16 (2.5) | 21 (2.7) | 45 (2.5) | .80 |
Ci sono state differenze temporali nella razza/etnicità, stato civile, stato civile, stato Medicaid, fonte di riferimento e tipo di CVD durante il corso dello studio. Anche se la percentuale di pazienti riferiti da medicina generale e cure critiche è aumentata nel periodo dal 43,2% (167 su 387) nel 2015 al 52,9% (410 su 775) nel 2017 e dal 3,1% (12 su 387) nel 2015 al 6,6% (51 su 775) nel 2017, rispettivamente, la percentuale di pazienti riferiti da cardiologi è diminuita dal 16,5% (64 su 387) nel 2015 al 10,5% (81 su 775) nel 2017. La percentuale di pazienti di colore riferiti al PC è diminuita dall’11,9% (46 su 387) nel 2015 al 6,3% (49 su 775) nel 2017. Mentre la maggior parte dei pazienti affetti da CVD aveva una diagnosi primaria di HF, la percentuale di diagnosi cardiovascolari nonHF, come la malattia coronarica, la cardiopatia valvolare e la malattia vascolare periferica, è aumentata dal 25,6% (99 su 387) nel 2015 al 34,0% (217 su 639) nel 2016 e al 30,1% (233 su 775) nel 2017.
Un totale di 521 pazienti (28,9%) aveva un basso PPS e nessuna evidenza di cambiamento durante lo studio(Tabella 2). Su 1269 partecipanti in regime di ricovero, 478 pazienti (37,7%) avevano un PPS basso. I sintomi da moderati a gravi più comuni erano scarso benessere, stanchezza, anoressia e dispnea(Figura). Nella nostra analisi non corretta, si è registrata una riduzione della percentuale di pazienti con dolore da moderato a grave (22,8% [n = 74] nel 2015 vs 16,5% [n = 90] nel 2017; P = 047) e sonnolenza(21,7% [n = 61] nel 2015 vs 12.7% [n=62] nel 2017; P==. 002) ma un aumento della percentuale di pazienti con scarso benessere (37,0% [n=51] nel 2015 vs 53,5% [n=230] nel 2017; P=.001). Dopo l’aggiustamento, non abbiamo trovato alcuna evidenza di una differenza in PPS per anno di incontro (stima in punti, -0,48 [95% CI, da -1,55 a 0,59]). Abbiamo trovato che l’anno di incontro era associato alla riduzione del dolore o della costipazione da moderata a grave(Tabella 3). Non è stata rilevata alcuna prova di cambiamento nel tempo nello stato del codice, nella direttiva avanzata o nella documentazione di delega dell’assistenza sanitaria.
| Sintomo | N. (%) |
|---|---|
| Stato delle prestazioni palliative (N=1801) | |
| Basso (0%-30%) | 521 (28.9) |
| Moderato (40%-60%) | 1114 (61.9) |
| Alto (70%-100%) | 166 (9.2) |
| Punteggio del dolore (n=1328) | |
| Nessuna o lieve | 1067 (80.3) |
| Moderato o grave | 261 (19.7) |
| NR, No. | 473 |
| Punteggio di dispnea (n=1342) | |
| Nessuna o lieve | 968 (72.1) |
| Moderato o grave | 374 (27.9) |
| NR, No. | 459 |
| Costipazione (n=1264) | |
| Nessuna o lieve | 1151 (91.1) |
| Moderato o grave | 113 (8.9) |
| NR, No. | 537 |
| Stanchezza (n=1170) | |
| Nessuna o lieve | 582 (49.7) |
| Moderato o grave | 588 (50.3) |
| NR, No. | 631 |
| Nausea (n=1285) | |
| Nessuna o lieve | 1239 (96.4) |
| Moderato o grave | 46 (3.6) |
| NR, No. | 516 |
| Depressione (n=1116) | |
| Nessuna o lieve | 983 (88.1) |
| Moderato o grave | 133 (11.9) |
| NR, No. | 685 |
| Ansia (n=1217) | |
| Nessuna o lieve | 1049 (86.2) |
| Moderato o grave | 168 (13.8) |
| NR, No. | 584 |
| Sonnolenza (n = 1190) | |
| Nessuna o lieve | 986 (82.9) |
| Moderato o grave | 204 (17.1) |
| NR, No. | 611 |
| Anoressia (n=1173) | |
| Nessuna o lieve | 754 (64.3) |
| Moderato o grave | 419 (35.7) |
| NR, No. | 628 |
| Benessere (n = 904) | |
| Nessuna o lieve | 434 (48.0) |
| Moderato o grave | 470 (52.0) |
| NR, No. | 897 |
| Stato del codice completo (n = 1611) | |
| Codice completo | 790 (49.0) |
| Non rianimare o intubare | 821 (51.0) |
| NR, No. | 190 |
| Direttiva anticipata (n = 1414) | |
| No | 436 (30.8) |
| Sì | 978 (69.2) |
| NR, No. | 387 |
| Procura sanitaria (n=1685) | |
| Nessuno | 105 (6.2) |
| Sì | 1580 (93.8) |
| NR, No. | 116 |
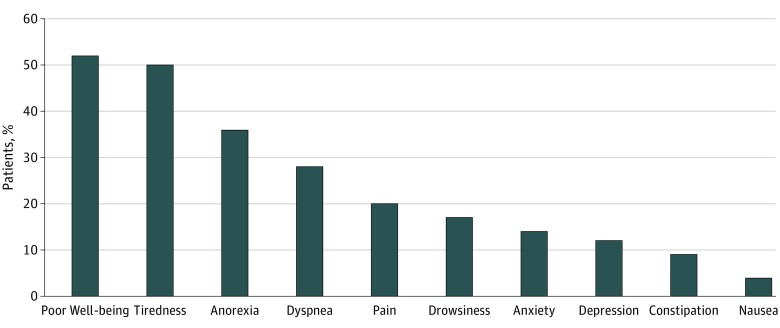
Figura.Percentuale di pazienti con malattie cardiovascolari riferiti a cure palliative con sintomi da moderati a gravi
| Risultato | Campione, no. | Rapporto di probabilità (95% CI)a |
|---|---|---|
| Dolore | 1328 | 1.25 (1.05-1.50) |
| Dyspnea | 1342 | 1.04 (0.89-1.21) |
| Costipazione | 1264 | 1.32 (1.03-1.69) |
| Nausea | 1285 | 1.24 (0.85-1.80) |
| Rianimazione | 1611 | 1.06 (0.92-1.21) |
| Procura della salute | 1685 | 1.22 (0.95-1.57) |
| Direttiva anticipata | 1414 | 1.09 (0.94-1.27) |
Ci sono state diverse differenze tra i pazienti che hanno fatto riferimento al consulto per PC dalla medicina generale e la cardiologia, le 2 specialità di riferimento più comuni(Tabella 4). Rispetto ai pazienti riferiti da medicina generale (n = 896), i pazienti riferiti da cardiologi (n = 224) erano in media più giovani (età media [SD], 81,3 [11,7] anni contro 74,0 [14,4] anni) e avevano proporzioni più elevate di razza non bianca (10.0% [n=90] vs 22,8% [n=51]), etnia ispanica (0,2% [n=2] vs 4,9% [n=11]), e HF (68,4% [n=613] vs 77,2% [n=173]) . Tuttavia, il PPS medio (SD) era simile nei pazienti riferiti dalla medicina generale (43,8 [17,7]) e dalla cardiologia (45,4 [13,5])(P==.25).
| Caratteristica | N. (%) | P Valore | ||
|---|---|---|---|---|
| Medicina Generale (n = 896) | Cardiologia (n=224) | Complessivamente (n=1120) | ||
| Anno di riferimento | ||||
| 2015 | 167 (18.6) | 64 (28.6) | 231 (20.6) | <.001 |
| 2016 | 319 (35.6) | 79 (35.3) | 398 (35.5) | |
| 2017 | 410 (45.8) | 81 (36.2) | 491 (43.8) | |
| Età, media (SD) [gamma], y | 81.3 (11.7) [22.6-101.9] | 74.0 (14.4) [25.7-99.7] | 79.8 (12.6) [22.6-101.9] | <.001 |
| Sesso | ||||
| Maschio | 389 (43.4) | 128 (57.1) | 517 (46.2) | <.001 |
| Femmina | 499 (55.7) | 96 (42.9) | 595 (53.1) | |
| NR | 8 (0.9) | 0 | 8 (0.7) | |
| Etnia | ||||
| Ispanico | 2 (0.2) | 11 (4.9) | 13 (1.2) | <.001 |
| Non ispanico o latinoamericano | 764 (85.3) | 204 (91.1) | 968 (86.4) | |
| NR | 130 (14.5) | 9 (4.0) | 139 (12.4) | |
| Gara | ||||
| Bianco | 701 (78.2) | 162 (72.3) | 863 (77.1) | <.001 |
| Nero | 46 (5.1) | 33 (14.7) | 79 (7.1) | |
| Altro o sconosciuto | 44 (4.9) | 18 (8.0) | 62 (5.5) | |
| NR | 105 (11.7) | 11 (4.9) | 116 (10.4) | |
| Stato civile | ||||
| Non sposato, divorziato o altro | 518 (57.8) | 111 (49.6) | 629 (56.2) | <.001 |
| Sposato | 275 (30.7) | 102 (45.5) | 377 (33.7) | |
| NR | 103 (11.5) | 11 (4.9) | 114 (10.2) | |
| Medicaid | ||||
| No | 311 (34.7) | 102 (45.5) | 413 (36.9) | <.001 |
| Sì | 107 (11.9) | 35 (15.6) | 142 (12.7) | |
| NR | 478 (53.3) | 87 (38.8) | 565 (50.4) | |
| Stima della prognosi | ||||
| Da ore a settimane | 161 (18.0) | 16 (7.1) | 177 (15.8) | <.001 |
| Ospizio ammissibile (1-6 mo) | 245 (27.3) | 61 (27.2) | 306 (27.3) | |
| Ospizio non idoneo (>6 mo) | 321 (35.8) | 37 (16.5) | 358 (32.0) | |
| NR | 169 (18.9) | 110 (49.1) | 279 (24.9) | |
| Tipo di malattia cardiovascolare | ||||
| Insufficienza cardiaca | 613 (68.4) | 173 (77.2) | 786 (70.2) | <.001 |
| Altro | 283 (31.6) | 51 (22.8) | 334 (29.8) | |

Figura.Percentuale di pazienti con malattie cardiovascolari riferiti a cure palliative con sintomi da moderati a gravi
Discussione
Questi dati forniscono una panoramica completa dei pazienti affetti da CVD riferiti a PC da 16 diversi siti negli Stati Uniti dal 2015 al 2017. Quasi un terzo della popolazione di pazienti era costretta a letto al momento del rinvio iniziale, senza che nel periodo in questione siano stati riscontrati cambiamenti. La percentuale di rinvii per PC da parte di cardiologi è diminuita dal 16,5% dei rinvii nel 2015 al 10,5% dei rinvii nel 2017. Anche la percentuale di pazienti neri con CVD riferiti a PC è diminuita dall’11,9% nel 2015 al 6,3% nel 2017. La maggior parte dei consulti è avvenuta in regime di ricovero, e l’HF ha rappresentato il 69,5% dei pazienti con CVD, anche se altre diagnosi, come la cardiopatia ischemica e la cardiopatia valvolare, sono diventate più comuni. Inoltre, sebbene l’HF rappresentasse la maggior parte dei pazienti con CVD riferita al PC, nel corso del nostro studio si è registrato un aumento della percentuale di diagnosi di CVD nonHF.
Questi dati forniscono ulteriori informazioni sulle tendenze nell’uso del PC specialistico nei pazienti con CVD, oltre che nei pazienti con HF, da un registro ampio e diversificato di ambienti accademici e comunitari, aree rurali e urbane e ambienti ospedalieri e ambulatoriali. Mentre i pazienti in hospice sono meglio caratterizzati, con uno studio del 20187 che dimostra che i rinvii in hospice per i pazienti affetti da CVD sono aumentati nel tempo, ma sono ancora molto indietro rispetto ad altre condizioni, come il cancro, meno si sa sulle consultazioni con il PC. Dati della popolazione degli Affari dei Veterani24 e una popolazione assicurata privatamente25 suggeriscono che l’uso del PC è aumentato modestamente nel tempo per i pazienti con HF. Nella nostra popolazione non abbiamo osservato un aumento della percentuale di pazienti con CVD riferiti al PC durante i 3 anni di iscrizione nel nostro registro.
I nostri dati suggeriscono che i pazienti con CVD vengono indirizzati al PC piuttosto tardi nella loro traiettoria di malattia. Più di un quarto dei nostri pazienti con CVD aveva un PPS dallo 0% al 30% al momento del rinvio iniziale al PC rispetto a circa 1 paziente su 10 con cancro con PPS simili da un’analisi QDACT del 2017.22 I pazienti in questa gamma di PPS sono costretti a letto, sono sonnolenti o in coma, necessitano di cure totali e sono stati trovati in uno studio del 200926 di pazienti in hospice con e senza cancro per avere una sopravvivenza mediana da 0 a 5 giorni. Inoltre, abbiamo visto percentuali sostanziali di pazienti che hanno riportato sintomi da moderati a gravi, tra cui scarso benessere (52,0%), stanchezza (50,3%), anoressia (35,7%), dispnea (27,9%) e dolore (19,7%). Anche se il PC può essere di particolare valore per i pazienti negli ultimi giorni di vita, i pazienti potrebbero guadagnare di più se fossero in grado di accedere al PC prima. Dato che i beneficiari di Medicare ricoverati con HF hanno una sopravvivenza mediana di 2 anni, il ricovero in ospedale potrebbe essere un’opportunità per introdurre il PC ai pazienti con HF.27 Nella nostra analisi, i pazienti ricoverati avevano una percentuale più alta di PPS bassi. È necessario un ulteriore lavoro per sviluppare linee guida cliniche che forniscano PC su misura per i pazienti con CVD avanzata.28 La maggior parte della nostra popolazione di pazienti ha avuto una direttiva anticipata completata e un proxy di assistenza sanitaria identificato al momento del rinvio. Queste proporzioni sono molto più elevate rispetto alla popolazione generale e rappresentano miglioramenti nel PC primario fornito dai team di riferimento.29
I nostri dati dimostrano che i pazienti con CVD sono indirizzati al PC in gran parte dalla medicina generale. I cardiologi hanno rappresentato una percentuale in diminuzione dei rinvii al PC. Le implicazioni per questo risultato non sono chiare; tuttavia, uno studio del 201630 ha mostrato che molti cardiologi non sono a proprio agio a discutere di PC o prognosi con i pazienti con HF, e questo può essere uno dei motivi che guidano questa tendenza. I pazienti riferiti dai cardiologi avevano un’età media più giovane e una percentuale più alta di HF, anche se avevano PPS simili ai pazienti riferiti dalla medicina generale. Dovrebbero essere compiuti sforzi per coinvolgere ulteriormente tutti i medici, compresi i cardiologi, nel fornire un accesso tempestivo e appropriato al PC per i loro pazienti.
Limitazioni
Il nostro studio ha diversi limiti. Data la natura retrospettiva, passiva e osservativa di questa analisi, la nostra discussione è limitata alle associazioni. Tra i nostri risultati secondari, ci sono stati dati considerevoli che non sono stati riportati. Tuttavia, poiché questi risultati non erano di interesse primario, abbiamo deciso di non utilizzare la loro presenza come criterio di inclusione. Inoltre, la generalizzabilità dello studio è limitata agli Stati Uniti, nonostante l’iscrizione da 16 siti diversi.
Conclusioni
In conclusione, non abbiamo trovato prove per respingere l’ipotesi che lo stato di prestazione dei pazienti con CVD riferito al PC sia rimasto costante nel tempo. I cardiologi hanno fornito relativamente pochi riferimenti al PC per i pazienti con CVD, e questa proporzione è diminuita nel tempo. Le percentuali di minoranze razziali ed etniche riferite al PC sono diminuite nel tempo. Le opportunità per gli specialisti di PC di costruire approcci collaborativi per fornire PC precocemente per i pazienti affetti da CVD dovrebbero essere studiate.
References
- Palliative care. Ann Intern Med. 2018; 168(5)DOI | PubMed
- Palliative care for patients with heart failure.Publisher Full Text
- Palliative care and cardiovascular disease and stroke: a policy statement from the American Heart Association/American Stroke Association. Circulation. 2016; 134(11):e198-e225. DOI | PubMed
- Palliative care interventions for patients with heart failure: a systematic review and meta-analysis. J Palliat Med. 2017; 20(1):84-92. DOI | PubMed
- How medicine has changed the end of life for patients with cardiovascular disease. J Am Coll Cardiol. 2017; 70(10):1276-1289. DOI | PubMed
- Paving a better path for patients dying of heart disease. Circulation. 2018; 137(12):1216-1217. DOI | PubMed
- Trends in hospice discharge and relative outcomes among Medicare patients in the Get With The Guidelines-Heart Failure Registry. JAMA Cardiol. 2018; 3(10):917-926. DOI | PubMed
- Development of the Quality Data Collection Tool for prospective quality assessment and reporting in palliative care. J Palliat Med. 2016; 19(11):1148-1155. DOI | PubMed
- The quality imperative for palliative care. J Pain Symptom Manage. 2015; 49(2):243-253. DOI | PubMed
- Improving the quality of palliative care through national and regional collaboration efforts. Cancer Control. 2015; 22(4):396-402. DOI | PubMed
- A person-centered, registry-based learning health system for palliative care: a path to coproducing better outcomes, experience, value, and science. J Palliat Med. 2018; 21(S2):S61-S67. DOI | PubMed
- Quality measures for palliative care in patients with cancer: a systematic review. J Oncol Pract. 2014; 10(4):281-287. DOI | PubMed
- Measuring what matters: top-ranked quality indicators for hospice and palliative care from the American Academy of Hospice and Palliative Medicine and Hospice and Palliative Nurses Association. J Pain Symptom Manage. 2015; 49(4):773-781. DOI | PubMed
- Characterization of the recommendations in the Choosing Wisely initiative. Am J Med Qual.PubMed
- Cancer Quality-ASSIST supportive oncology quality indicator set: feasibility, reliability, and validity testing. Cancer. 2010; 116(13):3267-3275. DOI | PubMed
- Quality measures for supportive cancer care: the Cancer Quality-ASSIST Project. J Pain Symptom Manage. 2009; 37(6):943-964. DOI | PubMed
- Assessing care of vulnerable elders: ACOVE project overview. Ann Intern Med. 2001; 135(8, pt 2):642-646. DOI | PubMed
- NCCN Guidelines insights: palliative care, version 2.2017. J Natl Compr Canc Netw. 2017; 15(8):989-997. DOI | PubMed
- Current members.Publisher Full Text
- A reliability and validity study of the Palliative Performance Scale. BMC Palliat Care. 2008; 7:10. DOI | PubMed
- Comparing unmet needs to optimize quality: characterizing inpatient and outpatient palliative care populations. J Pain Symptom Manage. 2016; 51(6):1033-1039.e3. DOI | PubMed
- Comparing the palliative care needs of those with cancer to those with common non-cancer serious illness. J Pain Symptom Manage. 2017; 53(6):1079-1084.e1. DOI | PubMed
- Unmet needs of African Americans and whites at the time of palliative care consultation. Am J Hosp Palliat Care. 2017; 34(5):461-465. DOI | PubMed
- Trends in palliative care use in veterans with severe heart failure using a large national cohort. JAMA Cardiol. 2016; 1(5):617-619. DOI | PubMed
- Trends in palliative care use in elderly men and women with severe heart failure in the United States. JAMA Cardiol. 2017; 2(3):344. DOI | PubMed
- Using the Palliative Performance Scale to provide meaningful survival estimates. J Pain Symptom Manage. 2009; 38(1):134-144. DOI | PubMed
- Heart failure with preserved, borderline, and reduced ejection fraction: 5-year outcomes. J Am Coll Cardiol. 2017; 70(20):2476-2486. DOI | PubMed
- Top ten tips for palliative care clinicians caring for heart failure patients. J Palliat Med. 2018; 21(11):1646-1650. DOI | PubMed
- Approximately one in three US adults completes any type of advance directive for end-of-life care. Health Aff (Millwood). 2017; 36(7):1244-1251. DOI | PubMed
- Accuracy of physician prognosis in heart failure and lung cancer: comparison between physician estimates and model predicted survival. Palliat Med. 2016; 30(7):684-689. DOI | PubMed
Fonte
Warraich HJ, Wolf SP, Mentz RJ, Rogers JG, Samsa G, et al. (2019) Characteristics and Trends Among Patients With Cardiovascular Disease Referred to Palliative Care. JAMA Network Open 2(5): e192375. https://doi.org/10.1001/jamanetworkopen.2019.2375





