Abstract
Introduzione
La posizione socioeconomica (SEP) è rilevante per i comportamenti, le esposizioni e le suscettibilità che possono influenzare la salute[1], come il sostegno sociale, le risorse finanziarie, o le conoscenze, la consapevolezza e la determinazione necessarie per seguire attivamente uno stile di vita sano o consultare un medico, se necessario. Esiste un gradiente socioeconomico inverso nell’esposizione ai fattori di rischio per le malattie cardiovascolari (CVD)[2], che si traduce in un gradiente nel rischio di eventi clinici CVD[3,4]. La maggior parte degli attacchi di cuore e degli ictus si verifica in tarda età adulta, ma lo sviluppo dell’aterosclerosi inizia nell’infanzia[5]. Lo svantaggio socioeconomico in diversi stadi nel corso della vita potrebbe quindi essere rilevante per l’esposizione al fattore di rischio, lo sviluppo dell’aterosclerosi e il rischio a lungo termine di eventi cardiovascolari clinici[6-10].
A differenza del fumo di tabacco, che è più frequente tra gli individui svantaggiati dal punto di vista socioeconomico e ha un chiaro effetto negativo sulla salute, il rapporto tra PES, alcol e salute è meno chiaro. I gruppi svantaggiati tendono a segnalare un consumo di alcol meno frequente, ma subiscono più danni a causa di un determinato livello di esposizione all’alcol[11-14]. Questo è a volte indicato come il paradosso del danno alcolico[15]. In termini di CVD, le associazioni tra i modelli di consumo di alcol e il rischio di CVD complicano ulteriormente la situazione. Un modello di consumo caratterizzato da un consumo più frequente di volumi da bassi a moderati è associato a un rischio ridotto rispetto a quello di chi beve poco o si astiene, mentre il consumo pesante episodico, chiamato anche binge drinking, è associato a un rischio maggiore[16]. L’alcol ha molteplici effetti biologici sul sistema cardiovascolare, sia nocivi che potenzialmente protettivi[17- 20], ed è stato suggerito che le diverse relazioni dose-risposta di questi meccanismi possono spiegare la curva di rischio complessiva a forma di J.
Gli effetti biologici dell’alcol non dovrebbero differire in base alla SEP, ma le associazioni non causali potrebbero farlo se gli stili di vita che accompagnano un modello di consumo di alcolici differiscono in base alla SEP[21]. Quando si consuma alcol, per esempio, gli individui svantaggiati possono più frequentemente co-consumare cibo spazzatura o fumare sigarette, mentre gli individui avvantaggiati possono essere più inclini a combinare il bere con comportamenti e caratteristiche vantaggiose per la salute[21]. Queste potenziali differenze possono essere profonde e catturate dalla misurazione di importanti fattori di rischio, ma possono anche essere sottili e difficili da misurare individualmente. La valutazione della SEP durante tutto il corso della vita potrebbe essere un approccio che incapsula l’effetto di queste differenze potenzialmente sottili nel tempo. In questo studio, abbiamo indagato se le relazioni divergenti tra i modelli di consumo di alcol e la mortalità da CVD differiscono a seconda del corso della vita SEP.
Metodi
Popolazione studiata
Gli Studi sulle contee[22], la Coorte della Norvegia[23] e il Programma per i 40 anni[24] sono tre coorti parzialmente sovrapposte che contengono dati provenienti da indagini sulla salute della popolazione norvegese (1974-2003). I partecipanti sono stati reclutati alle indagini attraverso il loro numero di identificazione personale (PIN), che è unico per ogni abitante della Norvegia. Le indagini hanno valutato i fattori di rischio CVD e un sottoinsieme (1987-2003, n = 330.745) ha valutato la frequenza del consumo di alcolici. Un ulteriore sottocampione ha valutato anche la frequenza degli episodi di binge drinking. Il numero di partecipanti e la distribuzione per età nelle indagini sono forniti(Tabella S1).
Collegamento dei dati
Abbiamo collegato i dati delle coorti e dei registri nazionali (il Registro nazionale, la Banca dati nazionale dell’istruzione e il Registro delle cause di morte) mediante l’uso di PIN e di una terza parte di fiducia (Statistics Norway). I dati sono stati inviati da ogni fonte alla terza parte, che ha sostituito il PIN con numeri fittizi e ha inviato i dati de-identificati agli autori. Gli autori hanno quindi utilizzato i numeri fittizi per collegare i dati.
Approvazione etica e protocollo di studio
Questo studio fa parte di un progetto di ricerca più ampio. Il collegamento dei dati e il progetto di ricerca è stato approvato dal Comitato Etico Regionale Sud-Est (11/1676). Il Comitato etico ha anche concesso un’esenzione per quanto riguarda il consenso nelle indagini più vecchie in cui non è stato ottenuto il consenso. Sono inclusi il protocollo del progetto(protocollo S1) e una descrizione delle differenze rispetto al protocollo e allo studio svolto(testo S1). Questo studio è riportato secondo le linee guida RECORD(Lista di controllo S1).
Partecipanti
I partecipanti potevano partecipare allo studio se erano nati prima del 15 ottobre 1960 da 2 genitori norvegesi, se erano nati prima del 15 ottobre 1960, se sono emigrati o sono morti solo dopo il 20 settembre 1990 e se hanno completato i censimenti obbligatori in Norvegia dal 1960 al 1990. Questi criteri sono stati utilizzati per fornire un campione che potesse essere analizzato rispetto al corso di vita SEP. A causa della sovrapposizione di coorti e dei singoli partecipanti a più di un’indagine, alcuni partecipanti erano rappresentati da osservazioni multiple nei dati collegati. Per ottimizzare la dimensione del campione, abbiamo selezionato 1 osservazione per partecipante, a condizione che l’osservazione avesse dati sulla frequenza del consumo di alcolici e ponendo la priorità sulle coorti con un follow-up più lungo. Sono stati esclusi i partecipanti ammissibili che avevano valori mancanti sulla frequenza del consumo di alcol, sui fattori di rischio CVD o sugli indicatori di SEP, o dati di follow-up incoerenti. Il campione risultante è stato incluso nelle analisi statistiche utilizzando la frequenza variabile di esposizione al consumo di alcol. Un sottogruppo di questo campione è stato incluso nelle analisi degli episodi di binge drinking, disponibili da alcune indagini.
Esposizione all’alcol
La valutazione dell’esposizione all’alcool variava tra le indagini alla fonte e abbiamo armonizzato i dati per l’uso nello studio attuale(tabella S2 e tabella S3). I dati che identificano gli astenuti attuali e quelli relativi alla durata di vita sono stati armonizzati in astenuti attuali per le principali analisi statistiche. Tra i bevitori attuali, la frequenza del consumo di alcol è stata classificata in “Infrequente”, “Da una volta al mese a una volta alla settimana”, “2-3 volte alla settimana” e “4-7 volte alla settimana”. Nei sondaggi in cui il consumo di birra, vino e liquori è stato valutato separatamente, abbiamo prima ricodificato le categorie di frequenza ordinate riportate in giorni di consumo di alcolici al mese, poi abbiamo sommato i giorni per riflettere il consumo totale di alcol e infine abbiamo ricodificato la somma nelle categorie ordinate per l’armonizzazione. Questo approccio presuppone che ogni tipo di bevanda sia stata consumata in giorni diversi del mese. I partecipanti che dichiarano di essere astenuti su una domanda e che riferiscono di aver bevuto su un’altra domanda sono stati definiti come bevitori.
Abbiamo definito un’unità standard come 12,8 grammi di alcol puro, corrispondenti a una piccola bottiglia di birra (33,3 cl, 4,5%, 11,8 g), un bicchiere di vino (15 cl, 12%, 14g), o un bicchierino o un bicchierino di liquore (4 cl, 40%, 12,6g). La frequenza di episodi di forte consumo (5+ unità o 60+ g di alcol puro in una sola occasione), che riflette l’assunzione di volumi elevati, è stata classificata in ‘Non l’anno scorso’, ‘Qualche volta’, ‘1-3 volte al mese’, e ‘≥1 volta alla settimana’. La quantità media di alcol (g/giorno) potrebbe essere valutata e armonizzata per un sottocampione. Sono stati applicati tre calcoli, a seconda delle domande disponibili in ogni sondaggio. Due calcoli combinavano il numero medio di unità consumate per occasione (0-20; valori più alti sono stati troncati a 20) con la frequenza di consumo riportata o al mese (0-30) o in categorie ordinali (47/settimana = 286/anno, 23/settimana = 130/anno, una volta/settimana = 52/anno, 23/mese = 30/anno, una volta/mese = 12/anno, infrequente = 6/anno). Il terzo calcolo si è basato sul numero totale di unità consumate di birra, vino e liquori nel corso di 2 settimane.
Corso di vita SEP
I CVD tendono a svilupparsi durante tutto il corso della vita e si manifestano clinicamente in tarda età adulta. Il modo in cui i fattori di rischio e i fattori protettivi influenzano lo sviluppo della malattia possono non essere all’unisono; per esempio, ci possono essere periodi di tempo critici o sensibili. Un approccio all’epidemiologia nel corso della vita è un approccio che tiene conto di questa nozione di tempo, riconoscendo che misurare i fattori di rischio solo una volta potrebbe essere inadeguato per valutare l’impatto completo che possono avere nel corso della vita[25,26]. Studi precedenti hanno osservato che la mortalità per malattie cardiovascolari è correlata al numero di occasioni in cui gli individui sono stati esposti a svantaggi socioeconomici, misurati sommando più indicatori di periodi diversi del ciclo di vita in modo cumulativo[6,27].
Abbiamo ottenuto una misura cumulativa del PEP del corso di vita combinando gli indicatori sulle condizioni della famiglia provenienti dai censimenti obbligatori della popolazione e dei nuclei familiari del 1960, 1970 e 1980 (tipo di abitazione, condominio, fila o casa unifamiliare, stato di proprietà, stanze per nucleo familiare, proprietà telefonica, accesso al ripostiglio dell’acqua e bagno all’interno dell’abitazione), reddito familiare dal censimento del 1990 e il più alto livello di istruzione ottenuto mai registrato fino al 2011 (National Educational Database). A differenza dei censimenti del 1960 e del 1970, che hanno ottenuto dati sulla popolazione e sulle famiglie quasi completi, il censimento del 1980 non ha perseguito nella stessa misura i dati mancanti delle famiglie. In precedenza si è osservato che gli indicatori relativi alle famiglie sono stati associati in modo indipendente alla mortalità specifica della causa e che sono stati combinati in indici cumulativi[27,28]. Una descrizione più dettagliata del ruolo dell’uso degli indicatori delle famiglie può essere trovata qui[1,25]. Le condizioni della famiglia, il reddito familiare e l’istruzione hanno fornito un totale di 20 indicatori, che sono stati valutati (0 o 1) e a cui è stato dato uguale peso sommando i punteggi per costruire l’indice cumulativo (range 0-20). Un punteggio alto indicava lo svantaggio e il corso di vita basso SEP.
Covariate e risultato
Le indagini sulla salute hanno fornito dati autodenunciati su fumo, attività fisica, diabete, precedenti CVD (infarto del miocardio, ictus o angina pectoris), storia familiare di malattia coronarica (CHD), misurazioni oggettive della pressione sanguigna e della frequenza cardiaca, antropometria e misurazioni biochimiche non-veloci (mmol/l) dei trigliceridi sierici, colesterolo totale e colesterolo lipoproteico ad alta densità (HDL-C). Il Registro norvegese delle cause di morte ha fornito dati di esito sulle cause di morte utilizzando la nona e decima revisione della Classificazione internazionale delle malattie (ICD). L’esito principale è stato la mortalità da CVD (1990-1995: ICD-9 390-459; 1996-2014: ICD-10: I00-I99). Tre esiti secondari sono stati aggiunti in risposta alla revisione tra pari, tra cui la morte per cardiopatia ischemica (IHD) (1990-1995: ICD-9 410-414; 1996-2014: ICD-10: I20-I25), morte per malattie cerebrovascolari (1990-1995: ICD-9 430-438; 1996-2014: ICD-10: I60-I69), e tutti causano la mortalità. Il registro si basa quasi esclusivamente su certificati compilati da medici in loco e, nei pochi casi in cui vengono eseguite autopsie, il 32% dei decessi viene riclassificato nei capitoli principali dell’ICD-10[29].
Analisi statistica
Abbiamo descritto la popolazione dello studio secondo le categorie del corso di vita SEP (punteggio indice 0-5 = alto; 6-9 = medio; ≥10 = basso) così come secondo la frequenza di consumo di alcolici all’interno delle categorie di SEP. Le variabili continue sono state presentate come medie (SD) e le variabili categoriali come conteggi (%). L’analisi della varianza e il chi-squared test hanno valutato le differenze tra i gruppi. Nelle analisi di sopravvivenza abbiamo seguito i partecipanti prospetticamente fino all’emigrazione (31 dicembre 2012), alla morte per qualsiasi causa, o al 31 dicembre 2014. I modelli di pericolo proporzionali Cox hanno stimato i rapporti di pericolo (HR) e gli intervalli di confidenza (CI). L’esame visivo dei residui di Schoenfeld in scala rispetto al tempo non ha indicato un forte scostamento dall’ipotesi di pericolo proporzionale. Tutte le analisi sono state condotte in R software statistico utilizzando R studio 1.0.44[30], con l’uso aggiuntivo dei pacchetti sopravvivenza[31] e topi[32]. Non abbiamo imposto un taglio del valore p per definire la significatività statistica[33], né abbiamo applicato pesi di indagine.
Per valutare se l’indice SEP era rilevante per il risultato, abbiamo stimato il rischio di mortalità da CVD in un modello con l’indice SEP, l’età e il sesso. I potenziali mediatori, come il fumo, non sono stati inclusi, al fine di valutare l’effetto totale. L’indice è stato dapprima modellato utilizzando una spline lisciata penalizzata, consentendo una presentazione visiva della relazione funzionale con l’esito, e poi come variabile continua e categorica per una valutazione formale.
L’obiettivo era quello di valutare se la relazione tra i modelli di consumo di alcol e il rischio di mortalità da CVD fosse diversa a seconda del corso della vita SEP. L’ipotesi che abbiamo testato statisticamente era se la SEP modificasse l’effetto dei modelli di consumo di alcol sul rischio di CVD. Presentiamo le HR con il 95% di CI per la frequenza del consumo di alcol e per la frequenza degli episodi di binge drinking in generale, in strati di SEP, e misure di modifica dell’effetto su scala moltiplicativa come HR con il 95% di CI e p-valori. Entrambe le esposizioni sono state modellate come variabili categoriche ordinate, con i consumatori poco frequenti e quelli che non si sono abbuffati l’anno scorso come categorie di riferimento, rispettivamente. Gli attuali astenuti sono stati modellati separatamente come variabile dicotomica, con consumatori poco frequenti come categoria di riferimento. Confonditori della relazione tra alcol e CVD che sono stati corretti per includere l’età, il sesso, il fumo corrente, l’attività fisica, l’indice di massa corporea (IMC), la pressione sanguigna sistolica, la frequenza cardiaca, i trigliceridi, il diabete, l’anamnesi di CVD e l’anamnesi familiare di CHD. Nel sottogruppo con i dati sul binge drinking, abbiamo regolato il rischio di mortalità per CVD in base alla frequenza di consumo di alcolici per gli episodi di forte consumo di alcol e viceversa. Le analisi sono state eseguite separatamente per il CVD totale, l’IHD, l’ictus e la mortalità per tutte le cause. I valori mancanti sono stati gestiti con l’eliminazione per lista e sono risultati pari al 18,4%. Abbiamo anche eseguito l’imputazione dei valori mancanti dei fattori di rischio CVD e i dati del censimento mediante equazioni concatenate tra 245.336 individui ammissibili con dati sul consumo di alcolici(n = 38.284 con dati sul binge drinking). Ciò ha ridotto la quantità di valori mancanti al 3,5%. Le variabili di esposizione all’alcol, i fattori di rischio CVD, i dati del censimento, i dati di esito e l’indice SEP sono stati inclusi nel modello di imputazione e sono state generate 10 serie di dati. Abbiamo poi rianalizzato le relazioni con il CVD totale in ogni set di dati e abbiamo riportato le risorse umane messe in comune con il 95% di IC.
Abbiamo effettuato 2 analisi di sensibilità in risposta alla revisione tra pari. Nel sottogruppo con i dati sul binge drinking, abbiamo rianalizzato la relazione tra la frequenza del consumo di alcol e il rischio di CVD, escludendo i binge drinkers (“≥1 volta al mese”). Nel sottogruppo con i dati sull’astinenza a vita, abbiamo confrontato il rischio di CVD quando utilizziamo come categorie di riferimento gli astinenti a vita e i consumatori poco frequenti.
Abbiamo aggiunto analisi durante l’esecuzione di analisi statistiche pianificate, che sono state elaborate durante la peer review. Studi sperimentali a breve termine mostrano una relazione dose-risposta tra l’assunzione di alcol e i livelli di HDL-C[17]. Utilizzando la regressione dei minimi quadrati ordinari e modelli adattati all’età e al sesso, abbiamo regredito l’HDL-C su una variabile continua della frequenza di consumo (4 categorie di bevitori attuali). In un sottocampione, abbiamo anche regredito HDL-C su una variabile continua della quantità media di alcol consumata al giorno (g/giorno). Le variazioni di HDL-C sono state confrontate con la relazione dose-risposta in una meta-analisi di studi sperimentali[17] per indicare se la variabile principale dello studio era coerente con un aumento del consumo totale di alcol come giudicato da HDL-C e per indicare se i dati auto-rappresentati erano sotto riportati. Abbiamo anche rianalizzato la relazione tra HDL-C e la frequenza del consumo di alcol in strati di SEP per indicare se la SEP potrebbe influenzare la capacità di riportare in modo coerente[34]. Un test formale per una differenza di pendenza è stato eseguito includendo un termine di interazione tra la frequenza del bere e la SEP.
Risultati
Partecipanti
Tra 330.700 osservazioni potenzialmente ammissibili, abbiamo selezionato(Fig 1) 1 osservazione per partecipante (n = 317.171). I partecipanti con una storia di immigrazione(n = 24.198), nati dopo il 15 ottobre 1960(n = 30.176), o morti prima del 20 settembre 1990 (n = 250), o che non hanno partecipato a uno o più censimenti( n = 8.370) sono stati considerati non ammissibili. Abbiamo inoltre escluso il 18,4% dei 254.177 partecipanti ammissibili per dati incoerenti al follow-up(n = 3) o per valori mancanti sulla frequenza del consumo di alcolici( n = 8.841), sui fattori di rischio CVD( n = 11.940), sui dati domestici dei censimenti( n = 25.656) e sull’istruzione( n = 343). Il campione finale(n = 207.394) è stato incluso in analisi di casi completi utilizzando la frequenza di consumo di alcol, di cui 188.603 erano bevitori attuali e 18.791 astenuti attuali. Da questo campione sono stati selezionati anche i sottogruppi con i dati disponibili sugli episodi di binge drinking(n = 32.616) e i dati sugli astenuti a vita(n = 30.455).

Fig. 1.Diagramma di flusso che mostra l’inclusione e l’esclusione.CHD, cardiopatie coronariche; CVD, malattie cardiovascolari.
Gli individui con valori mancanti sulle condizioni domestiche non erano diversi da quelli ammissibili e non erano diversi dagli individui del campione finale. Gli individui con dati mancanti relativi all’alcol, e in particolare quelli con fattori di rischio CVD mancanti, erano più anziani, più spesso di sesso femminile, avevano un livello di istruzione inferiore e hanno registrato un numero maggiore di decessi per CVD durante il follow-up(Tabella S1).

Fig. 1.Fig. 1. Diagramma di flusso che mostra l’inclusione e l’esclusione.CHD, malattia coronarica; CVD, malattia cardiovascolare.
Analisi descrittive
Le caratteristiche di base differivano a seconda del corso della vita SEP per tutte le variabili incluse(Tabella 1). I partecipanti con un basso SEP(n = 29.998) erano in media più anziani, più spesso di sesso femminile, avevano una maggiore prevalenza di fattori di rischio CVD, più malattie pregresse, ed erano più spesso astenuti o consumatori occasionali di alcolici. I partecipanti con SEP elevato(n = 64.412) avevano la più bassa prevalenza di fattori di rischio CVD, erano più spesso consumatori di alcolici e avevano maggiori probabilità di abbuffarsi di bevande alcoliche all’interno del sottogruppo per il quale erano disponibili questi dati. Le stime per i partecipanti al SEP medio(n = 112.984) erano per lo più tra gli altri strati.
| Corso di vita SEP(n = 207.394) | |||||
|---|---|---|---|---|---|
| Variabile | Basso(n = 29.998) | Medio(n = 112.984) | Alto(n = 64.412) | Valore P | F o χ 2 |
| Età | 47.8 (11.7) | 47.0 (10.8) | 47.1 (11.0) | <0.001 | 73 |
| Sesso (maschio) | 13,576 (45.3%) | 54,313 (48.1%) | 31,064 (52.1%) | <0.001 | 455 |
| Istruzione (1-8) | 3.15 (1.36) | 3.77 (1.55) | 4.34 (1.58) | <0.001 | 6,481 |
| Fumatore corrente | 12,547 (41.8%) | 40,270 (35.6%) | 19,466 (30.2%) | <0.001 | 1,282 |
| Attività fisica (1-4) | 1.91 (0.90) | 1.99 (0.91) | 2.07 (0.91) | <0.001 | 322 |
| IMC (kg/m2) | 26.1 (4.23) | 25.9 (3.91) | 25.6 (3.68) | <0.001 | 205 |
| Pressione sanguigna sistolica (mm Hg) | 133.2 (19.5) | 131.9 (18.3) | 131.3 (17.9) | <0.001 | 113 |
| Frequenza cardiaca (bpm) | 74.5 (12.5) | 73.3 (12.4) | 72.3 (12.3) | <0.001 | 338 |
| Trigliceridi (mmol/l) | 1.80 (1.24) | 1.74 (1.17) | 1.70 (1.13) | <0.001 | 72 |
| Colesterolo totale (mmol/l) | 5.83 (1.15) | 5.79 (1.16) | 5.75 (1.13) | <0.001 | 52 |
| HDL-C (mmol/l) | 1.35 (0.38) | 1.37 (0.37) | 1.38 (0.38) | <0.001 | 42 |
| Femmine | 1.45 (0.37) | 1.49 (0.37) | 1.52 (0.38) | <0.001 | 146 |
| Maschi | 1.23 (0.34) | 1.24 (0.33) | 1.25 (0.34) | <0.001 | 24 |
| Diabete | 729 (2.4%) | 1,989 (1.8%) | 1,008 (1.6%) | <0.001 | 89 |
| Storia del CVD | 1,689 (5.6%) | 5,054 (4.5%) | 2,649 (4.1%) | <0.001 | 111 |
| Storia familiare di CHD | 13,118 (43.7%) | 48,302 (42.8%) | 27,217 (42.1%) | 0.001 | 18 |
| Frequenza di consumo di alcolici | |||||
| Assente di corrente | 3,197 (10.7%) | 10,141 (9.0%) | 5,423 (8.4%) | <0.001 | 126 |
| Raramente | 8,643 (28.8%) | 26,508 (23.5%) | 12,212 (19.0%) | <0.001 | 1,182 |
| Da una volta al mese a una volta alla settimana | 15,311 (51.0%) | 62,041 (54.9%) | 35,431 (55.0%) | <0.001 | 158 |
| 2-3 volte a settimana | 2,460 (8.2%) | 12,546 (11.1%) | 9,678 (15.0%) | <0.001 | 1,060 |
| ≥4 volte a settimana | 387 (1.3%) | 1,748 (1.5%) | 1,668 (2.6%) | <0.001 | 305 |
| Quantità media di alcol (g/giorno) | 3.9 (5.8) | 4.3 (5.5) | 4.9 (5.8) | <0.001 | 307 |
| Episodi di forte consumo di alcolici(n = 32.616) | |||||
| Non l’anno scorso | 2,205 (48.9%) | 8,460 (48.3%) | 4,992 (47.1%) | 0.059 | 5.7 |
| Alcune volte | 1,514 (33.6%) | 5,971 (34.1%) | 3,516 (33.2%) | 0.256 | 2.7 |
| 1-3 volte al mese | 628 (13.9%) | 2,463 (14.1%) | 1,638 (15.5%) | 0.003 | 12 |
| ≥1 volta alla settimana | 165 (3.7%) | 609 (3.5%) | 455 (4.3%) | 0.002 | 12 |
La distribuzione delle covariate su categorie di frequenza del consumo di alcol ha seguito modelli comparabili all’interno degli strati del corso della vita SEP, ma con magnitudini diverse(Tabella S4). In particolare, i consumatori frequenti di alcolici sono stati costantemente più spesso anche bingers frequenti, ma la percentuale tra i consumatori più frequenti che erano anche bingers settimanale era 32,8% nel basso, 19,1% nel mezzo, e 16,9% negli strati SEP alto.
Tempo di follow-up e mortalità
Il tempo medio di follow-up (SD) nella popolazione dello studio è stato di 16,6 (4,0) anni. In totale, 25.950 partecipanti sono morti 8.435 (4,1%) di CVD, di cui 3.837 di IHD e 1.972 di ictus. Nel sottogruppo dei bevitori attuali con dati aggiuntivi sugli episodi di forte alcolismo, 7.274 sono morti durante 15,4 (6,2) anni di follow-up, 2.284 (7,0%) di CVD, di cui 1.028 di IHD e 553 di ictus. Nel sottogruppo con dati aggiuntivi sull’astinenza a vita, il numero di decessi per CVD nel corso di 12,5 (3,0) anni è stato di 2.166 (7,1%).
Vita corso SEP e mortalità
Lafigura 2 illustra la distribuzione dei partecipanti allo studio secondo l’indice del corso di vita SEP e il rapporto dose-risposta del rischio di mortalità per CVD con l’indice. L’HR (e 95% CI) per il rischio di mortalità per CVD ad ogni incremento incrementale dell’indice SEP del corso della vita (range 0-20) è stato di 1,06 (1,05, 1,07). Rispetto agli individui con SEP elevato, l’HR per il rischio di mortalità per CVD è stato di 1,16 (1,11, 1,22) e 1,50 (1,41 1,59) tra gli individui con SEP medio e basso, rispettivamente.
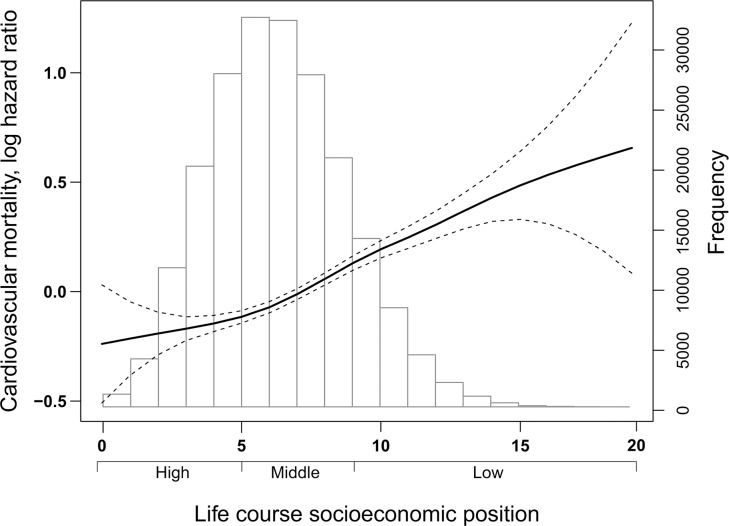
Fig. 2.Fig. 2. Distribuzione della frequenza della popolazione studiata(n = 207.394) secondo l’indice di SEP del corso della vita (range 0-20) e (sovrapposta) l’associazione dell’indice con il rischio di mortalità cardiovascolare (8.435 decessi) durante un follow-up medio (SD) di 16,6 (4,0) anni.Modello di rischio proporzionale Cox con indice socioeconomico del corso della vita modellato come una spline di lisciatura penalizzata. L’HR è su scala log e la relazione presentata al valore medio dell’età e del sesso covariata. HR, indice di rischio; SEP, posizione socioeconomica.

Fig. 2.Distribuzione della frequenza della popolazione studiata(n = 207.394) secondo l’indice del corso della vita SEP (range 0-20) e (sovrapposto) l’associazione dell’indice con il rischio di mortalità cardiovascolare (8.435 decessi) durante un follow-up medio (SD) di 16,6 (4,0) anni.Modello di rischio proporzionale Cox con indice socioeconomico del corso della vita modellato come una spline di lisciatura penalizzata. L’HR è su scala log e la relazione presentata al valore medio dell’età e del sesso covariata. HR, indice di rischio; SEP, posizione socioeconomica.
Frequenza di consumo di alcol, SEP del corso della vita e mortalità
Il rischio di mortalità per CVD era più basso tra i bevitori abituali che tra i consumatori poco abituati all’imputazione(Tabella 2) e all’analisi di casi completi (TabellaS5), con stime ancora più basse e associazioni più forti quando si esclude o si adegua per il binge drinking(Tabella S6). Non vi era alcuna differenza di rischio tra i consumatori poco frequenti e gli astenuti per tutta la vita quando sono stati utilizzati come categorie di riferimento in un sottogruppo(S7 Tabella). Rispetto ai bevitori poco frequenti, le HR tra i bevitori moderatamente frequenti (2/3 settimane) erano 0,78 (95% CI 0,72, 0,84) per la mortalità da CVD (Tabella 2), 0,70 (95% CI 0.61, 0,79) per la mortalità IHD(Tabella S8), 0,77 (95% CI 0,64, 0,93) per la mortalità da ictus (Tabella S9), e 0,91 (95% CI 0,87, 0,95) per la mortalità da ictus (Tabella S10). Le analisi stratificate e i test per la modifica degli effetti hanno indicato differenze di rischio per corso di vita SEP, in cui le HR per la mortalità per CVD, la mortalità per IHD e la mortalità per tutte le cause erano ancora più basse tra i bevitori moderatamente frequenti con SEP elevato che tra i bevitori moderatamente frequenti con SEP medio e basso. Negli strati alto, medio e basso della SEP rispettivamente, le HR erano 0,66 (95% CI 0,58, 0,76), 0,87 (95% CI 0,78, 0,97), e 0,79 (95% CI 0,64, 0,98) per la mortalità per CVD, 0,53 (95% CI 0,42, 0.67), 0,83 (95% CI 0,70, 0,99), e 0,68 (95% CI 0,48, 0,97) per la mortalità IHD, e 0,86 (95% CI 0,79, 0,93), 0,94 (95% CI 0,88, 1,00), e 0,91 (95% CI 0,80, 1,03) per la mortalità totale. Le analisi hanno anche indicato differenze di rischio per SEP per consumi molto frequenti (47/settimana). Mentre HRs per il consumo molto frequente rispetto al consumo poco frequente negli strati alti e medi di SEP erano 0,75 (95% CI 0,63, 0,90) e 0,77 (95% CI 0,64, 0,92) per la mortalità CVD, 1,08 (95% CI 0,76, 1,52) e 1,03 (95% CI 0,71, 1,48) per la mortalità da ictus, e 0,93 (95% CI 0.84, 1,04) e 0,96 (95% CI 0,86, 1,06) per la mortalità per ictus, le risorse umane per questo livello di alcolismo tra i partecipanti con basso SEP erano rispettivamente 1,42 (95% CI 1,06, 1,90) per la mortalità per ictus, 1,70 (95% CI 0,82, 3,51) per la mortalità per ictus, e 1,49 (95% CI 1,24, 1,80) per la mortalità per ictus. Le HR per la mortalità da IHD negli strati alto, medio e basso sono state rispettivamente 0,56 (95% CI 0,41, 0,77), 0,61 (95% CI 0,45, 0,84) e 0,87 (95% CI 0,50, 1,53).
| Corso di vita SEP | Bevitori attuali(n = 220.726) | Assente di corrente | |||
|---|---|---|---|---|---|
| N con/senza evento o HR in pool (95% IC) per la mortalità per CVD | Infrequente(n = 58.217) | Da 1 mese a 1 settimana(n = 130.090) | 2/3 settimane (n = 28.039) | 47/settimana (n =4.380) | (n = 24,610) |
| Tutti | 4,071/54,146 | 3,727/126,363 | 823/27,216 | 335/4,045 | 2,832/21,778 |
| Alto | 874/13,338 | 1,086/38,531 | 291/10,384 | 146/1,708 | 520/5,932 |
| In mezzo | 2,162/30,768 | 2,023/70,462 | 433/14,087 | 135/1,931 | 1,490/11,918 |
| Basso | 1,035/10,040 | 618/17,370 | 99/2,745 | 54/406 | 822/3,928 |
| Modello 1 | |||||
| Tutti | 1.00 | 0.82 (0.79, 0.86) | 0.66 (0.61, 0.72) | 0.71 (0.63, 0.79) | 1.22 (1.16, 1.28) |
| Alto | 1.00 | 0.79 (0.71, 0.86) | 0.58 (0.50, 0.66) | 0.62 (0.52, 0.74) | 1.15 (1.02, 1.28) |
| In mezzo | 1.00 | 0.88 (0.82, 0.94) | 0.77 (0.70, 0.86) | 0.75 (0.67, 0.90) | 1.26 (1.17, 1.35) |
| Basso | 1.00 | 0.82 (0.74, 0.91) | 0.75 (0.60, 0.92) | 1.35 (1.01, 1.80) | 1.18 (1.07, 1.30) |
| Modello 2 | |||||
| Tutti | 1.00 | 0.89 (0.85, 0.93) | 0.78 (0.72, 0.84) | 0.84 (0.75, 0.94) | 1.22 (1.16, 1.28) |
| Alto | 1.00 | 0.85 (0.77, 0.93) | 0.66 (0.58, 0.76) | 0.75 (0.63, 0.90) | 1.16 (1.03, 1.30) |
| In mezzo | 1.00 | 0.92 (0.86, 0.98) | 0.87 (0.78, 0.97) | 0.77 (0.64, 0.92) | 1.28 (1.19, 1.37) |
| Basso | 1.00 | 0.84 (0.76, 0.94) | 0.79 (0.64, 0.98) | 1.42 (1.06, 1.90) | 1.16 (1.05, 1.28) |
| Modifica dell’effetto | |||||
| Medio contro alto (rif.) | 1.08 (0.97, 1.21), p = 0.17 | 1.30 (1.10, 1.54), p = 0.002 | 1.01 (0.79, 1.30), p = 0.94 | 1.10 (0.96, 1.26), p = 0.16 | |
| Basso contro alto (rif) | 1.03 (0.90, 1.18), p = 0.66 | 1.23 (0.96, 1.58), p = 0.10 | 1.90 (1.36, 2.66), p = 0.0001 | 1.00 (0.87, 1.16), p = 0.98 | |
| Basso contro medio (rif) | 0.95 (0.84, 1.08), p = 0.45 | 0.96 (0.76, 1.21), p = 0.73 | 1.81 (1.29, 2.54) p = 0.001 | 0.90 (0.80, 1.02), p = 0.09 | |
Binge drinking, corso della vita SEP e mortalità
Il binge drinking (≥1 tempo/settimana) è stato associato a un maggiore rischio di mortalità da CVD nell’imputazione (Tabella 3) e nell’analisi di casi completi (Tabella S11), nonché a un maggiore rischio di IHD (Tabella S12) e di mortalità per tutte le cause (Tabella S14) rispetto all’assenza di binge drinking nell’ultimo anno. Gli HR sono stati 1,58 (95% CI 1,31, 1,91) per la mortalità da CVD, 1,62 (95% CI 1,20, 2,17) per la mortalità da IHD, 1,39 (95% CI 0,88, 2,20) per la mortalità da ictus (Tabella S13), e 1,36 (95% CI 1,20, 1,53) per la mortalità per tutte le cause. Le HR per il binge drinking meno frequente (1-3 volte al mese) sono state 1,12 (95% CI 0,98, 1,28) per la mortalità da ictus, 1,09 (95% CI 0,88, 1,34) per la mortalità da IHD, 1,15 (95% CI 0,86, 1,53) per la mortalità da ictus, e 1,08 (95% CI 1,00, 1,17) per la mortalità per tutte le cause, rispetto al binge drinking dell’ultimo anno. Le analisi stratificate e i test per la modifica degli effetti non hanno indicato grandi differenze di rischio per corso di vita SEP. Le stime tendevano ad essere più robuste e coerenti nel più ampio strato medio di SEP e meno coerenti negli strati di SEP bassi e alti.
| Corso di vita SEP | Gli attuali abbeveratoi | |||
|---|---|---|---|---|
| N con/senza evento o HR in pool (95% IC) per la mortalità per CVD | Non l’anno scorso(n = 18.438) | Qualche volta l’anno scorso(n = 12.900) | 1-3 volte al mese (n =5.499) | ≥1 volta alla settimana (n = 1.447) |
| Tutti | 1,553/16,885 | 763/12,137 | 311/5,188 | 122/1,325 |
| Alto | 487/5,184 | 228/3,662 | 94/1,735 | 34/468 |
| In mezzo | 821/9,274 | 410/6,749 | 170/2,744 | 67/676 |
| Basso | 245/2,427 | 125/1,726 | 46/709 | 22/182 |
| Modello 1 | ||||
| Tutti | 1.00 | 1.06 (0.97, 1.16) | 1.16 (1.02, 1.32) | 1.79 (1.48, 2.16) |
| Alto | 1.00 | 0.99 (0.84, 1.18) | 0.94 (0.75, 1.19) | 1.29 (0.90, 1.86) |
| In mezzo | 1.00 | 1.11 (0.97, 1.26) | 1.38 (1.16, 1.65) | 2.22 (1.71, 2.88) |
| Basso | 1.00 | 1.07 (0.84, 1.37) | 1.07 (0.76, 1.50) | 1.95 (1.22, 3.10) |
| Modello 2 | ||||
| Tutti | 1.00 | 1.04 (0.95, 1.15) | 1.12 (0.98, 1.28) | 1.58 (1.31, 1.91) |
| Alto | 1.00 | 0.97 (0.82, 1.16) | 0.90 (0.71, 1.15) | 1.22 (0.84, 1.76) |
| In mezzo | 1.00 | 1.06 (0.93, 1.21) | 1.31 (1.09, 1.57) | 1.71 (1.31, 2.23) |
| Basso | 1.00 | 1.11 (0.87, 1.42) | 0.99 (0.70, 1.41) | 1.85 (1.16, 2.94) |
| Modifica dell’effetto | ||||
| Medio contro alto (rif.) | 1.04 (0.84, 1.27), p = 0.74 | 1.36 (1.02, 1.81), p = 0.04 | 1.36 (0.87, 2.13), p = 0.18 | |
| Basso contro alto (rif) | 1.20 (0.91, 1.58), p = 0.20 | 1.18 (0.80, 1.73), p = 0.41 | 1.63 (0.92, 2.91), p = 0.10 | |
| Basso contro medio (rif) | 1.11 (0.86, 1.43), p = 0.42 | 0.89 (0.82, 1.29), p = 0.54 | 1.32 (0.79, 2.20), p = 0.29 | |
| Modello 3 | ||||
| Tutti | 1.00 | 1.11 (1.01, 1.22) | 1.29 (1.12, 1.49) | 1.92 (1.56, 2.36) |
| Alto | 1.00 | 1.07 (0.90, 1.28) | 1.12 (0.87, 1.44) | 1.62 (1.09, 2.40) |
| In mezzo | 1.00 | 1.11 (0.98, 1.27) | 1.49 (1.22, 1.81) | 2.04 (1.53, 2.71) |
| Basso | 1.00 | 1.16 (0.90, 1.50) | 1.10 (0.76, 1.61) | 1.82 (1.08, 3.08) |
Analisi supplementari
Vengono presentate le distribuzioni grezze di HDL-C secondo le categorie di frequenza di consumo di alcolici e di durata SEP(tabella S4). Una volta regolato per età e sesso, l’aumento di HDL-C per aumento della frequenza di consumo (4 categorie di frequenza) è stato di 0,093 (0,090, 0,095) mmol/l e corrispondeva ad un aumento medio stimato di circa 26,6 g di etanolo al giorno quando lo abbiamo confrontato con la relazione dose-risposta stimata tra alcool e HDL-C in una meta-analisi di studi sperimentali[17]. Gli aumenti negli strati alto, medio e basso di SEP sono stati 0,095 (0,090, 0,099), 0,090 (0,086, 0,093), e 0,086 (0,079, 0,093) mmol/l, rispettivamente(P-interazionetermine = 0,715). In un sottocampione, la variazione in HDL-C per ogni aumento della quantità di alcol consumata al giorno (grammi/giorno) è stata di 0,009 (0,009, 0,010) mmol/l. Ciò corrispondeva ad un aumento di 0,113 mmol/l per unità di alcol, che è nella fascia superiore se confrontato con studi sperimentali in cui 1-2 bevande al giorno corrispondevano ad un aumento stimato dell’HDL-C di 0,072 mmol/l (0,024, 0,119) [17].
Discussione
Principali risultati
Tra i partecipanti adulti ai sondaggi sanitari norvegesi (1987-2003), il consumo di alcol e l’abuso episodico di alcol sono stati più frequenti tra gli individui con un alto tasso di SEP nel corso della loro vita. I partecipanti con bassa SEP erano più propensi ad astenersi o a bere meno frequentemente, ma a parte questo, erano più esposti a tutti gli altri fattori di rischio CVD. Il consumo di alcolici moderatamente frequenti era associato a un rischio minore di CVD, IHD e mortalità per cause naturali rispetto al consumo di alcolici poco frequenti, e abbiamo osservato che questa associazione era più marcata tra i partecipanti con un alto tasso di SEP. Il bere molto frequente era associato ad un rischio più elevato di CVD e di mortalità per tutte le cause rispetto al bere poco frequente, ma solo tra i partecipanti con un basso SEP. Il binge drinking frequente tra i bevitori attuali è stato associato ad un maggiore rischio di CVD, IHD, e la mortalità per tutte le cause rispetto a nessun binge drinking durante l’ultimo anno, ma non è stato possibile determinare se il rischio differisse per il corso della vita SEP. A causa di pochi eventi, è stato anche difficile trarre conclusioni definitive sulla mortalità per ictus.
Interpretazione dei risultati
La maggiore prevalenza di astenuti attuali e di consumatori poco frequenti tra quelli con un basso tenore di vita SEP è coerente con gli studi condotti in altri paesi[35]. Le tasse sugli alcolici sono particolarmente elevate in Norvegia, e le differenze nelle risorse finanziarie per l’acquisto di bevande alcoliche potrebbero contribuire a questa differenza[36]. È interessante notare che gli episodi di forte consumo di alcolici sono stati un po’ più comuni tra gli individui con un alto SEP, a dimostrazione della diffusa accettazione di questo comportamento nella società norvegese, anche nel segmento più attento alla salute della popolazione. Un’altra osservazione interessante è che gli individui con un basso SEP erano sovrarappresentati nella categoria del bere pesante (32,8%) quando le frequenze del consumo di alcol e del binge drinking erano combinate, una tendenza che è stata osservata anche in precedenza in Europa[15]. La comparabilità con altre popolazioni in questo senso rafforza la validità esterna.
Abbiamo osservato un minor rischio di CVD, IHD, ictus e mortalità per tutti i motivi tra i bevitori moderatamente frequenti nella popolazione dello studio rispetto ai bevitori poco frequenti, il che è in accordo con la maggior parte degli studi simili[16,37]. Tuttavia, le evidenze degli studi di randomizzazione mendeliani finora non supportano un effetto protettivo dell’alcol sui CVD, né forniscono un supporto per un effetto causale di fattori che sono stati considerati come mediatori di un effetto protettivo dell’alcol, in particolare HDL-C e fibrinogeno sui CVD [19,38- 42]. È quindi importante considerare se i nostri risultati possono essere stati influenzati da fattori di confusione non misurati o da un’errata classificazione dei precedenti forti bevitori[43]. Nel nostro studio abbiamo affrontato la questione della causalità inversa scegliendo come categoria di riferimento i consumatori poco frequenti rispetto agli attuali astenuti. Abbiamo considerato che le piccole differenze nel consumo di alcolici non potevano rappresentare la differenza di rischio osservata tra questi gruppi, a meno che i bevitori moderati non fossero erroneamente classificati come consumatori infrequenti a causa di una sottovalutazione[34,44]. Sebbene non disponessimo di dati sugli astenuti a vita per tutti i partecipanti, il loro rischio di CVD non differisce da quello dei consumatori infrequenti in un’analisi di sottogruppo. Abbiamo affrontato la questione della confusione, adeguandoci alla distribuzione disomogenea dei confonditori misurati, che non ha influenzato fortemente le associazioni. Tuttavia, poiché i confonditori misurati e quindi, probabilmente anche i confonditori non misurati, sono stati distribuiti in modo disomogeneo su categorie di consumo di alcolici all’interno di ogni strato, è possibile che ci sia chiaramente un confondimento residuo anche nelle analisi all’interno degli strati. Non è quindi chiaro se i risultati riflettano una confusione differenziale del consumo di alcol con altre esposizioni o effetti diversi dell’alcol sulla salute tra i vari gruppi socioeconomici.
Le analisi stratificate e i test per la modifica degli effetti suggeriscono che la relazione tra la frequenza del consumo di alcol e il rischio di mortalità per malattie cardiovascolari è diversa a seconda del corso della vita SEP. L’associazione tra il consumo moderatamente frequente e il minor rischio di CVD era più pronunciata per i partecipanti con SEP alta che tra i partecipanti con SEP bassa e media. I bevitori molto frequenti negli strati medio e alto della SEP avevano un rischio inferiore o comparabile di CVD, IHD, ictus e mortalità per cause naturali rispetto ai consumatori poco frequenti, mentre i bevitori molto frequenti con bassa SEP avevano un rischio maggiore di CVD e mortalità per cause naturali. L’alcol è soggetto al metabolismo del primo passaggio nel sistema gastrointestinale, e quando l’alcol è co-ingessato con gli alimenti, il metabolismo degli enzimi nello stomaco si estende[45]. Questo riduce la biodisponibilità dell’alcool ingerito in generale e inoltre ritarda e riduce il picco di concentrazione di alcool nel sangue, che può attenuare gli effetti tossici sistemici dell’alcool[46]. Se il bere fosse più spesso accompagnato da pasti in uno strato di SEP, come quelli ad alto SEP, potrebbe rappresentare un rischio minore tra i bevitori di alcolici che si abbuffano rispetto a quelli che non si abbuffano, ma non se si considera l’alcol come fattore protettivo. Un’altra possibilità, come indicato in precedenza, è che le differenze di rischio per corso di vita SEP potrebbe essere sorto o essere stato influenzato da confonditori che hanno effetti diversi in ogni strato, come ad esempio se il consumo di alcol è accompagnato da un diverso insieme di comportamenti in ogni strato.
Abbiamo osservato una maggiore mortalità per CVD, IHD, e tutte le cause di mortalità tra i bevitori attuali che erano frequenti bevitori di binge rispetto ai bevitori attuali che non hanno bevuto binge drink durante l’ultimo anno, forse mediata da un aumento della pressione sanguigna[19,47], cardiomiopatia, aritmie cardiache, e disturbi nello stato degli elettroliti nel sangue[48,49]. Una precedente meta-analisi ha trovato che il binge drinking non è associato ad un rischio maggiore di IHD rispetto agli astenuti per tutta la vita[50], e in questo senso questa scoperta si fa notare. I risultati sono stati forti e coerenti nel grande strato medio, ma meno chiari e meno coerenti negli strati più piccoli di SEP bassi e alti, il che probabilmente ha portato ad alcune stime imprecise degli effetti e ha ridotto la precisione nei test per la modifica degli effetti. Alla luce delle dimensioni del campione e del numero di eventi e dell’eterogeneità nelle categorie di bevute più estreme, è difficile concludere con fiducia che non vi sia alcuna differenza socioeconomica nella relazione tra il binge drinking e il CVD tra i norvegesi adulti.
Considerazioni metodologiche
La misurazione multipla dell’esposizione all’alcol nel tempo è l’approccio migliore per tenere conto della variazione del consumo[51], ma questo studio è stato limitato ad un’unica misurazione autodenunciata. Studi precedenti hanno trovato una correlazione test-retest per uomini e donne di circa 0,6 quando si utilizzano dati su misurazioni ripetute dalla popolazione di origine [52,53]. Inoltre, il 52% degli uomini e il 62% delle donne hanno riferito in modo coerente in un’indagine postale di follow-up 10 anni dopo, di cui gli astenuti sono stati i più coerenti (68% e 75%, rispettivamente). Gli astenuti e i forti bevitori, tuttavia, sembravano essere più inclini all’abbandono scolastico rispetto ai consumatori occasionali e leggeri. L’ampia dimensione del campione rappresenta anche una variazione casuale.
Abbiamo usato HDL-C come biomarcatore di un cambiamento nella grandezza del consumo totale di alcol, e dopo aver regolato per le differenze di età e sesso, abbiamo osservato un aumento di HDL-C di circa 0,093 mmol/l per ogni aumento categorico della frequenza di consumo di alcol. Questo valore corrisponde ad un aumento medio stimato di circa 26,6 g di etanolo al giorno se lo confrontiamo con la relazione dose-risposta stimata tra l’alcol e l’HDL-C da una meta-analisi di studi clinici[17] e ha dimostrato che l’aumento della frequenza di consumo ha accompagnato un aumento della quantità di etanolo consumato. L’aumento della quantità di HDL-C era paragonabile all’interno di tutti gli strati della SEP; quindi, sembra improbabile che un’errata classificazione dell’esposizione differenziale possa spiegare le diverse relazioni tra il consumo di alcol e la mortalità CVD nei diversi strati del corso della vita SEP. Il rapporto dose-risposta della mortalità cardiovascolare con il consumo di alcool sembrava nadir ad una frequenza di 2-3 volte alla settimana, o 40 g di etanolo al giorno in media più elevato rispetto ai consumatori infrequenti, che è paragonabile alle stime complessive degli studi precedenti quando uomini e donne sono combinati [37]. L’aumento di HDL-C per ogni aumento della quantità di alcol consumata è stato più elevato nello studio attuale che negli studi sperimentali a breve termine. Sebbene la relazione dose-risposta tra l’assunzione di alcol e HDL-C possa differire per l’assunzione a breve e a lungo termine, il confronto suggerisce che il consumo di alcol può essere in qualche misura sottovalutato nelle indagini sulla salute.
Senza informazioni sull’assunzione di alcolici in precedenza o sulla causa dell’astinenza da alcol, non siamo stati in grado di identificare ed escludere i precedenti forti bevitori. Solo poche indagini hanno distinto tra astenuti per tutta la vita e astenuti attuali, che abbiamo combinato con gli astenuti attuali per armonizzare i dati. Di conseguenza, i risultati che coinvolgono gli astenuti hanno una bassa generalizzabilità. Ciò ha anche escluso la combinazione di bevitori poco frequenti e astenuti a vita in un unico gruppo di confronto, che è stata suggerita come la migliore alternativa[51]. Tuttavia, l’analisi di sensibilità che confronta l’uso di astenuti per tutta la vita e di consumatori occasionali non ha indicato differenze tra questi gruppi, che consideriamo un punto di forza della nostra categoria di riferimento scelta. Per il sottogruppo erano disponibili informazioni combinate sulla frequenza e sul volume dei consumi, con dati aggiuntivi sugli episodi attuali di forte consumo di alcolici. A parte la sovrarappresentazione di individui con SEP basso all’estremità più estrema dei livelli di assunzione, c’è stato un aumento consistente di episodi di consumo pesante con una frequenza di consumo di alcool crescente in tutti gli strati del corso della vita SEP, suggerendo che la variabile principale di esposizione, la frequenza di consumo di alcool, differenziato individui in base all’assunzione media di alcool.
Per riflettere la SEP del corso della vita, abbiamo utilizzato un indice costruito a partire da molteplici indicatori che, ad eccezione dell’istruzione, abbiamo ricavato da indagini censite effettuate a distanza di decenni tra il 1960 e il 1990. Per dare a tutti i partecipanti la possibilità di ottenere un punteggio completo, abbiamo imposto criteri di selezione riguardanti l’immigrazione, la data di nascita, l’ora del decesso e la partecipazione al censimento. Ne è risultato un campione chiaramente definito e omogeneo, ma a scapito delle dimensioni del campione.
Studi precedenti hanno valutato la relazione tra la SEP e il rischio di risultati legati all’alcol[54] e, a vari livelli, il ruolo di mediazione del consumo di alcol[55]. Il nostro studio appare nuovo nel senso che valuta la relazione tra il consumo di alcol e la mortalità da CVD all’interno degli strati del corso della vita SEP, che sembra essere molto scarsa o inesistente nella letteratura attuale, indipendentemente da come viene misurata la SEP[55]. Una possibile ragione potrebbe essere l’ampia dimensione del campione richiesto per testare le differenze (modifica dell’effetto) tra i gruppi e i collegamenti di registro necessari per misurare la SEP del corso della vita, che evidenzia i principali punti di forza di questo studio. Per questo motivo e a causa della variazione dei modelli di consumo di alcolici, delle tasse sugli alcolici e delle disuguaglianze socioeconomiche tra i paesi, potrebbe essere difficile ripetere lo studio in dettaglio. I risultati complessivi, tuttavia, dovrebbero essere disponibili per essere replicati in un’altra popolazione utilizzando un disegno di studio simile, anche se con variazioni nella misurazione del SEP o del consumo di alcolici.
Conclusioni
In questo studio osservazionale sugli adulti norvegesi, abbiamo osservato un minore rischio di CVD tra i consumatori abituali di alcolici rispetto ai consumatori poco abituali e un maggiore rischio di CVD tra i bevitori attuali che hanno segnalato frequenti episodi di binge drinking rispetto ai bevitori attuali che non si sono abbuffati durante l’anno scorso. Il minor rischio di mortalità per CVD associato al consumo frequente è apparso più profondo tra i consumatori con SEP elevata nel corso della loro vita rispetto a quelli con SEP media e bassa. Abbiamo anche osservato un rischio di CVD più elevato tra i consumatori molto frequenti rispetto ai consumatori poco frequenti, ma solo tra i partecipanti con bassa SEP. Era più incerto se l’associazione tra il binge drinking e la mortalità per CVD fosse diversa a seconda del corso della vita SEP.
Informazioni di supporto
References
- Galobardes B, Shaw M, Lawlor DA, Lynch JW, Davey Smith G. Indicators of socioeconomic position (part 1). J Epidemiol Community Health. 2006; 60(1):7-12. Publisher Full Text | PubMed
- Hosseinpoor AR, Bergen N, Kunst A, Harper S, Guthold R, Rekve D. Socioeconomic inequalities in risk factors for non communicable diseases in low-income and middle-income countries: results from the World Health Survey. BMC Public Health. 2012; 12:912. Publisher Full Text | PubMed
- Kaplan GA, Keil JE. Socioeconomic factors and cardiovascular disease: a review of the literature. Circulation. 1993; 88(4):1973-98. PubMed
- Mackenbach JP, Kunst AE, Cavelaars AE, Groenhof F, Geurts JJ. Socioeconomic inequalities in morbidity and mortality in western Europe. The EU Working Group on Socioeconomic Inequalities in Health. Lancet. 1997; 349(9066):1655-9. PubMed
- Berenson GS, Wattigney WA, Tracy RE, Newman WP, 3rd, Srinivasan SR, Webber LS. Atherosclerosis of the aorta and coronary arteries and cardiovascular risk factors in persons aged 6 to 30 years and studied at necropsy (The Bogalusa Heart Study). Am J Cardiol. 1992; 70(9):851-8. PubMed
- Davey Smith G, Hart C, Blane D, Gillis C, Hawthorne V. Lifetime socioeconomic position and mortality: prospective observational study. BMJ. 1997; 314(7080):547-52. PubMed
- Davey Smith G, Hart C, Blane D, Hole D. Adverse socioeconomic conditions in childhood and cause specific adult mortality: prospective observational study. BMJ. 1998; 316(7145):1631-5. PubMed
- Ben-Shlomo Y, Kuh D. A life course approach to chronic disease epidemiology: conceptual models, empirical challenges and interdisciplinary perspectives. Int J Epidemiol. 2002; 31(2):285-93. PubMed
- Loucks EB, Lynch JW, Pilote L, Fuhrer R, Almeida ND, Richard H. Life-course socioeconomic position and incidence of coronary heart disease: the Framingham Offspring Study. Am J Epidemiol. 2009; 169(7):829-36. Publisher Full Text | PubMed
- Murray ET, Jones R, Thomas C, Ghosh AK, Sattar N, Deanfield J. Life Course Socioeconomic Position: Associations with Cardiac Structure and Function at Age 60–64 Years in the 1946 British Birth Cohort. PLoS ONE. 2016; 11(3):e0152691. Publisher Full Text | PubMed
- Makela P, Paljarvi T. Do consequences of a given pattern of drinking vary by socioeconomic status? A mortality and hospitalisation follow-up for alcohol-related causes of the Finnish Drinking Habits Surveys. J Epidemiol Community Health. 2008; 62(8):728-33. Publisher Full Text | PubMed
- Grittner U, Kuntsche S, Graham K, Bloomfield K. Social inequalities and gender differences in the experience of alcohol-related problems. Alcohol Alcohol. 2012; 47(5):597-605. Publisher Full Text | PubMed
- Management of Substance Abuse Team. World Health Organization: Geneva, Switzerland; 2014.
- Katikireddi SV, Whitley E, Lewsey J, Gray L, Leyland AH. Socioeconomic status as an effect modifier of alcohol consumption and harm: analysis of linked cohort data. The Lancet Public Health.Publisher Full Text | PubMed
- Lewer D, Meier P, Beard E, Boniface S, Kaner E. Unravelling the alcohol harm paradox: a population-based study of social gradients across very heavy drinking thresholds. BMC Public Health. 2016; 16:599. Publisher Full Text | PubMed
- Ronksley PE, Brien SE, Turner BJ, Mukamal KJ, Ghali WA. Association of alcohol consumption with selected cardiovascular disease outcomes: a systematic review and meta-analysis. BMJ. 2011; 342:d671. Publisher Full Text | PubMed
- Brien SE, Ronksley PE, Turner BJ, Mukamal KJ, Ghali WA. Effect of alcohol consumption on biological markers associated with risk of coronary heart disease: systematic review and meta-analysis of interventional studies. BMJ. 2011; 342:d636. Publisher Full Text | PubMed
- Krenz M, Korthuis RJ. Moderate ethanol ingestion and cardiovascular protection: from epidemiologic associations to cellular mechanisms. J Mol Cell Cardiol. 2012; 52(1):93-104. Publisher Full Text | PubMed
- Holmes MV, Dale CE, Zuccolo L, Silverwood RJ, Guo Y, Ye Z. Association between alcohol and cardiovascular disease: Mendelian randomisation analysis based on individual participant data. BMJ. 2014; 349:g4164. Publisher Full Text | PubMed
- Cho Y, Shin SY, Won S, Relton CL, Davey Smith G, Shin MJ. Alcohol intake and cardiovascular risk factors: A Mendelian randomisation study. Sci Rep. 2015; 5:18422. Publisher Full Text | PubMed
- Bellis MA, Hughes K, Nicholls J, Sheron N, Gilmore I, Jones L. The alcohol harm paradox: using a national survey to explore how alcohol may disproportionately impact health in deprived individuals. BMC Public Health. 2016; 16:111. Publisher Full Text | PubMed
- Bjartveit K, Foss OP, Gjervig T, Lund-Larsen PG. The cardiovascular disease study in Norwegian counties. Background and organization. Acta Med Scand Suppl. 1979; 634:1-70. PubMed
- Naess O, Sogaard AJ, Arnesen E, Beckstrom AC, Bjertness E, Engeland A. Cohort profile: cohort of Norway (CONOR). Int J Epidemiol. 2008; 37(3):481-5. Publisher Full Text | PubMed
- Tverdal A, Selmer RM. Screening of 40-year-olds—400,000 men and women attended. Tidsskr Nor Laegeforen. 2002; 122(27):2641-2. PubMed
- Oakes JM, Kaufman JS. Jossey-Bass: San Francisco, CA; 2006.
- Ariansen I, Graff-Iversen S, Stigum H, Strand BH, Wills AK, Naess O. Do repeated risk factor measurements influence the impact of education on cardiovascular mortality?. Heart. 2015; 101(23):1889-94. Publisher Full Text | PubMed
- Naess O, Claussen B, Thelle DS, Davey Smith G. Cumulative deprivation and cause specific mortality. A census based study of life course influences over three decades. J Epidemiol Community Health. 2004; 58(7):599-603. Publisher Full Text | PubMed
- Fiska BS, Ariansen I, Graff-Iversen S, Tell GS, Egeland GM, Naess O. Family history of premature myocardial infarction, life course socioeconomic position and coronary heart disease mortality—A Cohort of Norway (CONOR) study. Int J Cardiol. 2015; 190:302-7. Publisher Full Text | PubMed
- Alfsen GC, Maehlen J. The value of autopsies for determining the cause of death. Tidsskr Nor Laegeforen. 2012; 132(2):147-51. Publisher Full Text | PubMed
- RStudio Team. RStudio: Integrated Development for R. RStudio I: Boston, MA; 2015. Publisher Full Text
- .Publisher Full Text
- van Buuren S, Groothuis-Oudshoorn K. mice: Multivariate Imputation by Chained Equations in R. 2011; 45(3):67. Publisher Full Text
- Wasserstein RL, Lazar NA. The ASA’s Statement on p-Values: Context, Process, and Purpose. Am Stat. 2016; 70(2):129-31. Publisher Full Text
- Klatsky AL, Gunderson EP, Kipp H, Udaltsova N, Friedman GD. Higher prevalence of systemic hypertension among moderate alcohol drinkers: an exploration of the role of underreporting. J Stud Alcohol. 2006; 67(3):421-8. PubMed
- Bloomfield K, Grittner U, Kramer S, Gmel G. Social inequalities in alcohol consumption and alcohol-related problems in the study countries of the EU concerted action ‘Gender, Culture and Alcohol Problems: a Multi-national Study’. Alcohol Alcohol Suppl. 2006; 41(1):i26-36. Publisher Full Text | PubMed
- Bernards S, Graham K, Kuendig H, Hettige S, Obot I. ‘I have no interest in drinking’: a cross-national comparison of reasons why men and women abstain from alcohol use. Addiction. 2009; 104(10):1658-68. Publisher Full Text | PubMed
- Roerecke M, Rehm J. The cardioprotective association of average alcohol consumption and ischaemic heart disease: a systematic review and meta-analysis. Addiction. 2012; 107(7):1246-60. Publisher Full Text | PubMed
- Keavney B, Danesh J, Parish S, Palmer A, Clark S, Youngman L. Fibrinogen and coronary heart disease: test of causality by ‘Mendelian randomization’. Int J Epidemiol. 2006; 35(4):935-43. Publisher Full Text | PubMed
- Haase CL, Tybjaerg-Hansen A, Qayyum AA, Schou J, Nordestgaard BG, Frikke-Schmidt R. LCAT, HDL cholesterol and ischemic cardiovascular disease: a Mendelian randomization study of HDL cholesterol in 54,500 individuals. J Clin Endocrinol Metab. 2012; 97(2):E248-56. Publisher Full Text | PubMed
- Voight BF, Peloso GM, Orho-Melander M, Frikke-Schmidt R, Barbalic M, Jensen MK. Plasma HDL cholesterol and risk of myocardial infarction: a mendelian randomisation study. Lancet. 2012; 380(9841):572-80. Publisher Full Text | PubMed
- Sabater-Lleal M, Huang J, Chasman D, Naitza S, Dehghan A, Johnson AD. Multiethnic meta-analysis of genome-wide association studies in >100 000 subjects identifies 23 fibrinogen-associated Loci but no strong evidence of a causal association between circulating fibrinogen and cardiovascular disease. Circulation. 2013; 128(12):1310-24. Publisher Full Text | PubMed
- Holmes MV, Davey Smith G. Dyslipidaemia: Revealing the effect of CETP inhibition in cardiovascular disease. Nat Rev Cardiol. 2017; 14(11):635-6. Publisher Full Text | PubMed
- Shaper AG, Wannamethee G, Walker M. Alcohol and mortality in British men: explaining the U-shaped curve. Lancet. 1988; 2(8623):1267-73. PubMed
- Knibbe RA, Bloomfield K. Alcohol Consumption Estimates in Surveys in Europe: Comparability and Sensitivity for Gender Differences. Subst Abus. 2001; 22(1):23-38. Publisher Full Text | PubMed
- Moreno A, Pares X. Purification and characterization of a new alcohol dehydrogenase from human stomach. J Biol Chem. 1991; 266(2):1128-33. PubMed
- Caballeria J, Frezza M, Hernandez-Munoz R, DiPadova C, Korsten MA, Baraona E. Gastric origin of the first-pass metabolism of ethanol in humans: effect of gastrectomy. Gastroenterology. 1989; 97(5):1205-9. PubMed
- Chen L, Davey Smith G, Harbord RM, Lewis SJ. Alcohol intake and blood pressure: a systematic review implementing a Mendelian randomization approach. PLoS Med. 2008; 5(3):e52. Publisher Full Text | PubMed
- O’Keefe JH, Bhatti SK, Bajwa A, DiNicolantonio JJ, Lavie CJ. Alcohol and cardiovascular health: the dose makes the poison…or the remedy. Mayo Clin Proc. 2014; 89(3):382-93. Publisher Full Text | PubMed
- Klatsky AL. Alcohol and cardiovascular health. Integr Comp Biol. 2004; 44(4):324-8. Publisher Full Text | PubMed
- Roerecke M, Rehm J. Alcohol consumption, drinking patterns, and ischemic heart disease: a narrative review of meta-analyses and a systematic review and meta-analysis of the impact of heavy drinking occasions on risk for moderate drinkers. BMC Med. 2014; 12:182. Publisher Full Text | PubMed
- Rehm J, Irving H, Ye Y, Kerr WC, Bond J, Greenfield TK. Are lifetime abstainers the best control group in alcohol epidemiology? On the stability and validity of reported lifetime abstention. Am J Epidemiol. 2008; 168(8):866-71. Publisher Full Text | PubMed
- Torvik FA, Rognmo K, Tambs K. Alcohol use and mental distress as predictors of non-response in a general population health survey: the HUNT study. Soc Psychiatry Psychiatr Epidemiol. 2012; 47(5):805-16. Publisher Full Text | PubMed
- Graff-Iversen S, Jansen MD, Hoff DA, Hoiseth G, Knudsen GP, Magnus P. Divergent associations of drinking frequency and binge consumption of alcohol with mortality within the same cohort. J Epidemiol Community Health. 2013; 67(4):350-7. Publisher Full Text | PubMed
- Probst C, Roerecke M, Behrendt S, Rehm J. Socioeconomic differences in alcohol-attributable mortality compared with all-cause mortality: a systematic review and meta-analysis. Int J Epidemiol. 2014; 43(4):1314-27. Publisher Full Text | PubMed
- Jones L, Bates G, McCoy E, Bellis MA. Relationship between alcohol-attributable disease and socioeconomic status, and the role of alcohol consumption in this relationship: a systematic review and meta-analysis. BMC Public Health. 2015; 15:400. Publisher Full Text | PubMed
Fonte
Degerud E, Ariansen I, Ystrom E, Graff-Iversen S, Høiseth G, et al. (2018) Life course socioeconomic position, alcohol drinking patterns in midlife, and cardiovascular mortality: Analysis of Norwegian population-based health surveys. PLoS Medicine 15(1): e1002476. https://doi.org/10.1371/journal.pmed.1002476
- Cistite e attività sportiva: consigli utili e precauzioni
- Riproduzione assistita: l’importanza di intraprendere un percorso personalizzato
- L’altezza elevata e l’obesità sono associate ad un aumento del rischio di cancro alla prostata aggressivo: risultati dello studio di coorte EPIC
- Caratteristiche di un’epidemia di lesioni polmonari multistato associata all’uso della sigaretta elettronica, o Vaping – Stati Uniti, 2019
- Valutazione della suscettibilità dei dipendenti agli attacchi di phishing presso le istituzioni sanitarie statunitensi





