Abstract
Background
L’uso di più farmaci in un singolo individuo (politerapia) è un fenomeno globale, che crea nuove sfide per molti servizi sanitari[1], guidato da livelli crescenti di multimorbilità[2] e da una cultura di prescrizione basata su una singola condizione direttiva[3].
La politerapia è associata a diverse conseguenze indesiderate[4- 8]. Tuttavia, abbiamo già dimostrato in precedenza che l’associazione tra politerapia ed esiti avversi è attenuata negli individui più multimorbidi[9]. Questo suggerisce che analisi troppo semplicistiche della politerapia, che mettono in relazione i semplici farmaci con gli esiti avversi, possono essere fuorvianti[9, 10]. La politerapia è tipicamente misurata utilizzando soglie numeriche arbitrarie, ma queste non riescono a cogliere l’adeguatezza dei farmaci; pertanto, sono necessari approcci più sofisticati che tengano conto del contesto clinico.
Una serie di indicatori di prescrizione che valutano l’adeguatezza dei farmaci sono considerati validi[11], e possono avere un valore per migliorare la qualità e ridurre gli esiti negativi[12]. Tuttavia, tali indicatori generalmente non tengono conto dell’uso di più farmaci e non misurano la politerapia in sé e per sé. Inoltre, gli indicatori espliciti “specifici del farmaco” (per esempio i criteri delle birre [13]) non si applicano a tutti i pazienti, e le misure implicite (per esempio l’Indice di appropriatezza del farmaco [14]) richiedono l’intervento di un medico esperto che richiede tempo.
È quindi necessario sviluppare un mezzo valido e affidabile per misurare la politerapia che tenga conto dell’appropriatezza clinica. Inoltre, un’inquadramento dell’appropriatezza della politerapia (piuttosto che della politerapia appropriata o inappropriata) riconosce uno spettro di prescrizioni nel contesto della politerapia, inclusa la necessità di supportare approcci di prescrizione individualizzati in cui combinazioni potenzialmente rischiose (o “inappropriate”) possono essere adatte a un particolare paziente. Per essere utilizzabile nella pratica clinica, questa misura dovrebbe idealmente concentrarsi su questioni di prescrizione generica (per garantire la rilevanza per tutti i pazienti, ed evitare di concentrarsi semplicemente su un numero finito di farmaci, cioè sugli indicatori impliciti), pur consentendo l’automazione come parte di un sistema clinico computerizzato. Prevediamo che questa misura dell’appropriatezza della politerapia consentirà una più efficace individuazione e valutazione degli interventi di ottimizzazione dei farmaci. Utilizzata come primo passo per identificare quali pazienti possono essere a rischio di prescrizione inappropriata, tale misura potrebbe facilitare conversazioni mirate con i pazienti per accertare successivamente il loro punto di vista sull’adeguatezza del loro attuale regime farmacologico.
Metodi
Lo scopo di questo studio è stato quello di individuare gli elementi chiave di una misura di prescrizione dell’adeguatezza nel contesto della politerapia. Abbiamo condotto una revisione sistematica e uno studio di consenso sul metodo di appropriatezza RAND/UCLA, come descritto di seguito. Mentre il nostro obiettivo era quello di sviluppare una misura di adeguatezza della politerapia, l’orientamento della maggior parte delle misure è stato finora quello di una prescrizione inappropriata, e quindi adottiamo questa terminologia quando facciamo riferimento agli approcci esistenti.
Revisione sistematica degli indicatori dell’adeguatezza della politerapia
Per individuare e ricavare indicatori impliciti dell’adeguatezza della politerapia da sottoporre all’esame del gruppo di esperti, è stata intrapresa una prima revisione sistematica. Il protocollo è stato registrato prospetticamente con PROSPERO (numero di registrazione CRD42016049176)[15, 16] e il manoscritto è stato scritto in conformità con la dichiarazione PRISMA[17].
Strategia di ricerca
Abbiamo cercato Embase, MEDLINE (Ovidio), PsycINFO, CINAHL, Health Management Information Consortium, Cochrane Library, Web of Science, le banche dati Trip e NHS Evidence, dal 1992 (anno in cui è stato pubblicato per la prima volta il Medication Appropriateness Index[14]) fino al 10 ottobre 2016. I termini di ricerca sono stati sviluppati in collaborazione con un esperto bibliotecario medico. Abbiamo usato termini MeSH esplosi (ad es. prescrizione inappropriata) e combinazioni di parole chiave rilevanti e loro varianti (ad es. farmaci, terapia farmacologica, utilizzo di farmaci, revisione dell’utilizzo di farmaci, prescrizione). Abbiamo adattato la nostra strategia di ricerca iniziale di MEDLINE (Box 1) in modo che venga eseguita nelle banche dati aggiuntive e che venga eseguita una revisione delle revisioni per identificare eventuali revisioni precedenti in questo campo (Box 2). Ulteriori pubblicazioni rilevanti sono state identificate da una ricerca manuale dei riferimenti e delle citazioni dei documenti inclusi.
Criteri di inclusione
Gli articoli potevano essere inclusi se riportavano l’uso di uno strumento specifico per valutare la politerapia o la prescrizione inappropriata, compresi gli indicatori sia impliciti che espliciti. Abbiamo definito gli indicatori “impliciti” (o “generici”) come indicatori basati sul giudizio che facilitano la considerazione dell’intero paziente, piuttosto che avere un focus ristretto su farmaci o malattie specifiche [11]. Abbiamo definito gli indicatori “espliciti” come indicatori basati su criteri che valutano la prescrizione di specifici farmaci o malattie in base a specifici standard derivati da linee guida o dall’opinione di esperti [11].
La decisione di includere sia gli indicatori impliciti che quelli espliciti nello screening a testo pieno, piuttosto che includere solo articoli che dichiarano che l’attenzione era rivolta agli indicatori impliciti, si basava sulla nostra osservazione che gli indicatori impliciti non sempre erano chiaramente identificati come tali. Per esempio, un singolo indicatore implicito può essere incorporato all’interno di strumenti etichettati come indicatori espliciti, come nel caso delle linee guida sviluppate da Basger et al.[18, 19] nel contesto australiano. Abbiamo escluso i documenti che descrivono recensioni di farmaci non basati su strumenti, interventi educativi, studi di convalida di strumenti pubblicati in precedenza, linee guida generali e raccomandazioni relative alla valutazione di prescrizioni inappropriate e articoli non pubblicati in inglese.
Screening
Le pubblicazioni sono state valutate per l’ammissibilità per titolo e proiezione astratta. Un campione iniziale casuale di 100 titoli/astratti è stato sottoposto a una tripla selezione per perfezionare l’applicazione dei criteri di inclusione ed esclusione. Un singolo revisore (NE) ha successivamente vagliato tutti i titoli/astratti, con un campione casuale del 10% esaminato da altri due revisori (JB, RP). Eventuali disaccordi sono stati risolti da una discussione tra i tre revisori. Gli articoli inclusi per lo screening del testo completo sono stati recuperati e rivisti rispetto ai criteri di inclusione da due revisori (NE e JB) in modo indipendente, con discrepanze risolte da una discussione con RP.
Estrazione degli indicatori
Tutti i documenti full-text che soddisfano i criteri di inclusione sono stati esaminati per trovare indicatori impliciti di politerapia o di prescrizione inappropriata. Gli indicatori sono stati estratti e sottoposti a un’analisi qualitativa del contenuto per identificare le categorie in cui potevano essere raggruppati[20]. Due autori (JB e RP) hanno esaminato tutti gli indicatori in modo indipendente e hanno generato un quadro di codifica, che è stato perfezionato attraverso discussioni di consenso per produrre un insieme finale di categorie di indicatori. Gli indicatori che, ad un ulteriore esame, sono stati ritenuti non realmente impliciti sono stati esclusi in questa fase. Tutti gli indicatori, all’interno delle loro categorie, sono stati successivamente sottoposti all’esame di esperti in un panel di consenso.
Valutazione della qualità degli indicatori
Dove indicato, il metodo di sviluppo degli indicatori individuati è stato estratto e i suoi punti di forza e limiti sono stati valutati con riferimento alla checklist di valutazione critica dell’Istituto Joanna Briggs per il testo e l’opinione[21].
Processo di consenso degli esperti
Il metodo dell’appropriatezza in due fasi RAND/UCLA è stato utilizzato per raggiungere un consenso sugli indicatori di prescrizione considerati dagli esperti come chiave di misura dell’appropriatezza polifarmaceutica. Il metodo RAND/UCLA Appropriateness Method è un approccio consolidato per generare sistematicamente il consenso degli esperti combinando le prove scientifiche con le opinioni degli esperti, e successivamente aggregando le singole opinioni in un’unica prospettiva[22].
Punti di vista dei pazienti
Abbiamo convocato un gruppo di cinque rappresentanti dei pazienti di un gruppo locale di “pazienti e coinvolgimento pubblico nella ricerca” per raccogliere i loro punti di vista su quali aspetti della politerapia e della prescrizione identificati dalla revisione sistematica fossero di particolare rilevanza e preoccupazione per loro. L’incontro del gruppo è stato facilitato da un medico di medicina generale (RP), con il supporto di un coordinatore specializzato del Paziente e del Coinvolgimento pubblico responsabile di facilitare il coinvolgimento dei pazienti nella ricerca[23]. Sono state presentate al panel le categorie di politerapia o di prescrizione inappropriata in cui erano stati raggruppati gli indicatori identificati e si è incoraggiata la discussione sulla particolare importanza o rilevanza di quest’area per l’esperienza del paziente. Ai rappresentanti dei pazienti è stato chiesto, in particolare, di riflettere sulla rilevanza e l’importanza di ogni categoria di indicatori di prescrizione, se fare qualcosa al riguardo avrebbe fatto la differenza, le potenziali sfide della misurazione e se avrebbero dato priorità a una o più categorie. Durante lo svolgimento della riunione del panel sono state prese delle note sul campo e sono stati riassunti i punti chiave di ogni categoria. Una sintesi delle opinioni dei pazienti in relazione a ciascuna categoria è stata presentata in forma narrativa nei riassunti delle prove forniti al gruppo di esperti (vedi sotto).
Sintesi delle prove
Per ogni categoria di indicatori, il team di ricerca ha sviluppato un corrispondente breve riassunto delle prove. Questi riassunti si sono basati sulla letteratura clinica e accademica e hanno affrontato l’importanza e la rilevanza della questione in relazione alla politerapia, le potenziali conseguenze per i pazienti e il modo in cui gli indicatori sono stati sviluppati e valutati. Come indicato sopra, sono stati incorporati anche i punti di vista dei pazienti sulla base della precedente tavola rotonda per i pazienti. Sono state quindi presentate ai membri del panel delle prove per sostenere le discussioni nell’ambito dell’esercizio di consenso del metodo di appropriazione RAND/UCLA; queste includevano un breve riassunto dei punti di forza e di debolezza dell’approccio alla derivazione di ciascun indicatore incluso, come derivato dalla valutazione della qualità degli indicatori.
Membri del gruppo di esperti
Abbiamo intrapreso un approccio a palla di neve per reclutare membri del gruppo di esperti, con l’obiettivo di includere una serie di professioni e livelli di esperienza. Ci siamo concentrati in particolare sulle persone immerse nel processo di prescrizione generale e su quelle che si occupano regolarmente di politerapia; ci siamo quindi rivolti alla medicina generale, alla farmacia, alla farmacologia e alla medicina geriatrica. Ci siamo quindi rivolti alle organizzazioni professionali competenti, tra cui il Royal College of General Practitioners, la Royal Pharmaceutical Society, la British Pharmacological Society e altri contatti noti del team di ricerca. Il nostro panel finale, composto da dieci membri, era composto da quattro medici generici, due farmacisti, tre geriatri e un farmacologo clinico; gli approcci RAND/UCLA includono tipicamente da 7 a 15 membri in un panel[22]. I membri del panel non sono stati coinvolti nella revisione sistematica in sé.
Valutazione della prima fase
Nella prima fase, abbiamo chiesto ai membri del panel di partecipare a un sondaggio online per valutare gli indicatori impliciti di prescrizione inappropriata o di politerapia identificati attraverso la revisione sistematica. Ai membri del panel è stato inviato un link personalizzato per completare la prima fase di valutazione utilizzando il software del sondaggio Qualtrics(https://www.qualtrics.com). Gli indicatori sono stati presentati ai membri del panel nei loro raggruppamenti di categoria. Ai membri del panel è stato chiesto di rivedere gli indicatori all’interno di ogni categoria e di assegnare un punteggio a ciascun indicatore in relazione (1) alla sua importanza clinica rispetto alla politerapia e (2) alla sua chiarezza, utilizzando una scala di valutazione numerata da 1 a 9, dove un punteggio di 1 significava che l’indicatore era estremamente poco importante (o poco chiaro) nella valutazione dell’adeguatezza della politerapia, e un punteggio di 9 significava che l’indicatore era estremamente importante (e chiaro). Le classificazioni di consenso per ciascun indicatore sono state stabilite utilizzando una serie di regole, delineate nella Tabella 1.Tabella 1Regole utilizzate per determinare la classificazione di consenso per le valutazioni del panelPunteggio del panel medioCriteri per:DisaccordoEquivocalAgreement> 20% dei punteggi individuali pari a:20% dei punteggi individuali pari a:14-94-925-95-95-936-96-94≥ 33% dei punteggi individuali pari a 1-3AND≥33% dei punteggi individuali pari a 7-91, 7-91, 7-951, 2, 8, 91, 2, 8, 961-3, 91-3, 971-41-481-51-591-61-6
Seconda fase di valutazione
Nella seconda fase, abbiamo convocato un incontro faccia a faccia di tutti i membri del panel per esaminare e discutere ulteriormente gli indicatori e i loro punteggi. L’incontro è stato facilitato da un esperto facilitatore del Metodo di Appropriatezza RAND/UCLA (SC) con il contributo di un medico di medicina generale esperto in politerapia (RP). All’inizio dell’incontro sono state fornite ad ogni membro del panel distribuzioni di frequenza anonime e punteggi mediani per la valutazione dell’importanza clinica di ogni indicatore in ogni fase un indicatore, insieme ai punteggi che essi stessi avevano assegnato ad ogni indicatore. Le categorie di indicatori sono state discusse, a loro volta, con i membri del panel che hanno avuto la possibilità di suggerire modifiche alla formulazione degli indicatori; la formulazione di tutte le nuove variazioni degli indicatori doveva essere concordata da tutti i membri del panel. Al termine delle discussioni su ogni categoria, ai membri del panel è stato chiesto di valutare nuovamente ogni indicatore, comprese le nuove variazioni, in relazione alla sua importanza clinica per la polifarmacia.
Applicazione delle regole di decisione finale
Poiché gli indicatori considerati dal panel sono stati presentati in raggruppamenti categorici, molti indicatori, pur provenendo da fonti diverse, erano strettamente correlati tra loro. Per garantire che il nostro set finale di indicatori fosse una misura non duplicativa dell’adeguatezza della politerapia, abbiamo adottato le seguenti misure. In primo luogo, per decidere quali degli indicatori con il punteggio più alto all’interno di ogni categoria portare al set finale, due membri del team di ricerca (JB e RP) hanno codificato indipendentemente gli indicatori all’interno di ogni raggruppamento di categoria per identificare i raggruppamenti di sottocategoria, che sono stati ulteriormente affinati attraverso la discussione con altri due membri del team (AA e SR). L’indicatore con il punteggio più alto di ciascun raggruppamento di sottocategorie è stato successivamente portato avanti; tutti questi indicatori hanno ottenuto un punteggio minimo di 7. Laddove più di un indicatore in ciascuna sottocategoria ha ottenuto lo stesso punteggio più alto, la decisione su quale indicatore selezionare è stata presa all’interno del team di ricerca attraverso la discussione e la considerazione della probabile fattibilità dell’operatività di tale indicatore nell’assistenza primaria. Abbiamo quindi applicato le seguenti regole decisionali agli indicatori rimanenti: Able to be applied at the level of individual drugsNessuna sovrapposizione o duplicazione di un altro indicatore
La lista finale suggerita è stata fatta circolare tra i membri del panel per gli ultimi commenti e la revisione.
Risultati
Revisione sistematica
La nostra recensione ha individuato 20.879 articoli per la selezione di titoli e abstract, dai quali sono stati individuati 273 articoli a testo integrale da sottoporre a revisione (Fig. 1). Il doppio screening di un campione casuale del 10% di tutte le citazioni ha avuto un tasso di consenso del 97%, con entrambi i revisori che hanno preso la stessa decisione. A seguito dello screening full text, abbiamo selezionato 17 lavori che includevano tutti gli indicatori impliciti o una miscela di indicatori impliciti ed espliciti. Altri cinque lavori sono stati identificati attraverso la ricerca delle citazioni in avanti e indietro dei 17 lavori. Dai 22 lavori risultanti(Appendice 1), abbiamo identificato 189 potenziali indicatori impliciti di politerapia o di prescrizione inappropriata. Ad un ulteriore esame, 29 indicatori non hanno soddisfatto i nostri criteri di inclusione. I rimanenti 160 indicatori (File aggiuntivo 1) sono stati inseriti in 18 categorie derivate dall’analisi dei contenuti (Box 3). La formulazione di ogni indicatore è rimasta invariata rispetto alla fonte originale e quindi, in questa fase, le categorie potevano contenere indicatori simili che variavano solo leggermente nella loro formulazione o nella loro costruzione grammaticale.Fig. 1PRISMA Diagramma che mostra il processo di revisione
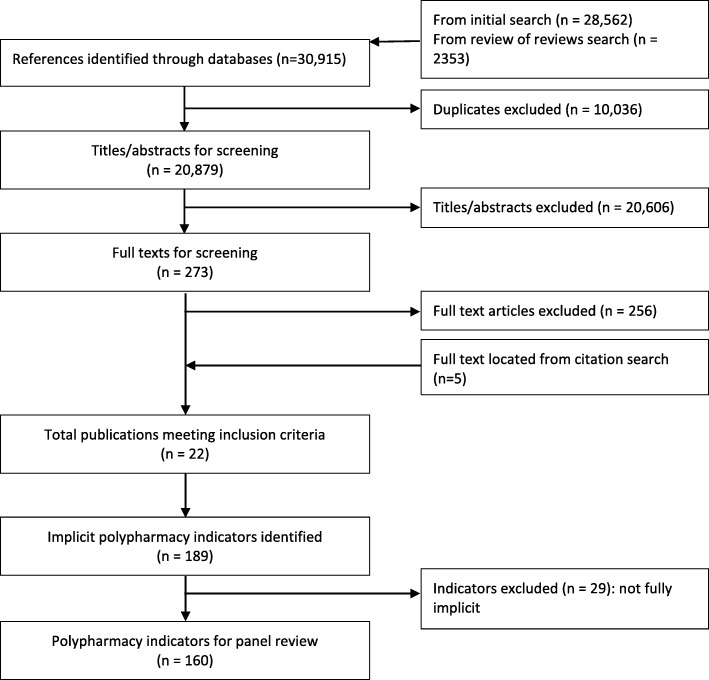
Fig. 1.Diagramma PRISMA che mostra il processo di revisione
Pannello paziente
Sebbene i rappresentanti dei pazienti abbiano discusso tutte le categorie di indicatori di prescrizione, hanno dato priorità all’aderenza, alle interazioni tra farmaci e all’efficacia clinica come fondamentali per l’adeguatezza della politerapia. Hanno sollevato preoccupazioni su quanto fosse fattibile valutare l’aderenza, ma hanno ritenuto che fosse una questione centrale per i pazienti che gestiscono regimi farmacologici complessi. Anche la prevenzione delle interazioni avverse tra farmaci e droghe è stata considerata di vitale importanza; il gruppo di pazienti ha dichiarato di aver cercato di valutare ed evitare questi rischi per i pazienti. Infine, le discussioni sul ruolo dell’efficacia clinica si sono concentrate su quanto questo sia specifico per il singolo individuo, e i rappresentanti dei pazienti hanno espresso le preoccupazioni sollevate su come i medici possano valutare e ottimizzare l’efficacia complessiva di un regime medico complesso per ogni paziente. L’efficacia dei costi è stata considerata rilevante ma non una considerazione fondamentale, sebbene i rappresentanti dei pazienti fossero d’accordo con la prescrizione di farmaci generici, ove possibile.
Metodo di appropriatezza RAND/UCLA
Nella prima fase, i 160 indicatori individuati dalla revisione sistematica sono stati presentati al panel per essere presi in considerazione e valutati. Nella seconda fase, le discussioni del panel hanno portato all’introduzione di 18 indicatori rielaborati o nuovi, per un totale di 178 indicatori da considerare. Il panel si è detto d’accordo sul fatto che 134 indicatori erano di importanza clinica (con un punteggio mediano di 7 o più); per altri 5 indicatori, il panel è stato equivoco sull’importanza clinica. Il panel ha convenuto che 19 indicatori non sono di importanza clinica e non ha raggiunto un consenso sull’importanza di 20 indicatori. C’è stata una notevole mancanza di priorità e di consenso sugli indicatori relativi al rapporto costo-efficacia, e tutti gli indicatori di questo gruppo sono stati eliminati in questa fase.
I restanti 134 indicatori rappresentavano 17 categorie, da cui abbiamo ricavato 29 sottocategorie. L’applicazione delle regole decisionali concordate ha portato ad un elenco finale di 12 indicatori (Tabella 2 e Riquadro 4), che, in consultazione con il gruppo, sono stati riformulati per essere coerenti nell’uso della terminologia (ad esempio, “droga” piuttosto che “farmaco”), della grammatica (ad esempio, dichiarazioni piuttosto che domande) e dell’inquadramento positivo-versus-negativo. Questi provengono da nove liste di indicatori sviluppate in precedenza (un indicatore da ognuna delle sette liste esistenti[14, 24-29] e due indicatori da altre due liste [30,31]) . Il panel ha introdotto un indicatore completamente nuovo durante la seconda fase della discussione. La lista finale suggerita è stata fatta circolare tra i membri del panel per il commento finale e l’accordo; è stata suggerita e concordata una piccola riformulazione per tre indicatori come risultato (indicatori 2, 7 e 11), in particolare l’inserimento dello “stato epatico” nell’indicatore 7 (il farmaco come attualmente prescritto non è probabilmente sub-terapeutico o tossico, in base alla dose, alla via e all’intervallo di dosaggio per l’età, lo stato renale e lo stato epatico del paziente).Tabella 2Originazione, valutazione da parte del panel e formulazione degli indicatori finali concordatiGruppo di indicatoriOriginal indicator wordingSourceMethod of developmentRevised wording suggested in stage twoMedian scoreFinal revised wording agreed with panelAdherence Il paziente aderisce al suo programma di medicazione? Drenth-van Maanen, 2009[24]- Literature based- Research team- Sviluppato dal team di ricerca sulla base della revisione della letteratura8.5Il paziente aderisce al programma di farmaciAderenzaSe si verifica una reazione farmacologica [di tipo A/B], ci sono i dettagli della reazione e il monitoraggio futuro raccomandato nella cartella clinica del pazienteTully, 2005[30]- Letteratura basata su- Tecnica di gruppo nominale (NGT)- Domini di prescrizione appropriati stabiliti utilizzando NGT- Indicatori basati su questo e su indicatori pubblicati in precedenza; perfezionati attraverso la messa in funzione ciclica in ambiente ospedaliero del Regno Unito9 Se si verifica una reazione avversa al farmaco, nella cartella clinica sono riportati i dettagli della reazione e il monitoraggio futuro consigliatoAlternatives to current therapy Non-pharmacologicalLenaerts, 2013[25]- Non dichiarato- Nessun dettaglio nella fonte di come sono stati sviluppati gli indicatoriCi sono alternative non farmacologiche?8.5 Non esistono alternative non farmacologiche efficaciDisponibiliRisposta clinicaIl farmaco è efficace per questa indicazione? Lara, 2012[26]- Basato sulla letteratura- Panel di esperti- Sviluppato a partire dalla revisione della letteratura e da un processo di consenso in due fasi con un panel di 11 esperti multidisciplinari8.5Il farmaco è efficace in questo paziente per questa indicazioneInteractionAreazioneC’è un’interazione clinicamente significativa tra farmaco e farmaco?Hanlon, 1992[14]- Letteratura basata sulla revisione- Revisione degli esperti- Sviluppata a partire dalla revisione della letteratura; il farmacista clinico e l’internista-geriatra hanno identificato gli elementi chiave per ricavare i criteri9 Non ci sono interazioni clinicamente significative tra farmaco e farmaco (inclusa la duplicazione della terapia)Complessità del farmacoPuò essere semplificato il regime farmacologico?Newton, 1994[31]- Panel di esperti- Due internisti geriatrici hanno discusso i farmaci di quattro pazienti anziani; altri internisti hanno registrato le regole implicite utilizzate- Algoritmo iniziale sviluppato e rivisto da un panel di 5 internisti; Algoritmo finale testato in un ambulatorio ospedaliero9 Il regime farmacologico non può essere semplificatoConforme alle linee guidaLe selezioni dei farmaci sono coerenti con le linee guida della pratica clinica consolidataBergman-Evans, 2006[27]- Letteratura basata- Team di ricerca- Sviluppato dal team di ricerca sulla base della revisione della letteratura/sintesi delle evidenze di indicatori pubblicati in precedenza8La selezione dei farmaci è coerente con la pratica clinica consolidataDisposizioni adeguateIl paziente/assistente non è chiaro sul regime farmacologico?Newton, 1994[31]- Panel di esperti- Due internisti geriatrici hanno discusso i farmaci di quattro pazienti anziani; altri internisti hanno registrato le regole implicite utilizzate- L’algoritmo iniziale è stato sviluppato e rivisto da un panel di cinque internisti; l’algoritmo finale è stato testato in un ambulatorio ospedaliero.Il paziente/curaginista ha le idee chiare sul regime farmacologicoContraindicazioneSe il farmaco è controindicato, il prescrivente fornisce un valido motivoCantrill, 1998[28]- Tecnica di gruppo nominale – Indagine Delphi – NGT (gruppo di nove esperti multidisciplinari) convocato per ricavare potenziali indicatori – Due round Delphi (100 medici generici e 100 farmacisti di comunità) utilizzati per valutare la validità del volto e la validità del contenuto e sviluppare il consenso8Se il farmaco è controindicato, il prescrivente fornisce un valido motivoIndicazione disponibileL’indicazione per il farmaco è registrata nel sommario di scaricoTully, 2005[30]- Letteratura basata- NGT- Domini di prescrizione appropriati stabiliti utilizzando NGT- Indicatori basati su questo e su indicatori precedentemente pubblicati; affinati attraverso la ciclicità dell’operatività in ambiente ospedaliero del Regno Unito8.5 L’indicazione del farmaco è registrata nella cartella clinicaReviewIl trattamento farmacologico è rivisto da un medico appropriato almeno una volta all’anno in conformità con le migliori pratiche clinicheNEW- Panel di esperti- Proposto da un panel di esperti durante le discussioni della fase 29Il trattamento farmacologico è rivisto da un medico appropriato almeno una volta all’anno, o più frequentemente se in conformità con le migliori pratiche clinicheDosa/trasmissione/formulazione/frequenzaIl farmaco come attualmente somministrato è probabile che sia sub-terapeutico o tossico, in base alla dose, al percorso e all’intervallo di dosaggio per l’età e lo stato renale del paziente?Hamdy, 1995[29]- Team di ricerca – Sviluppato dal team di ricerca, sulla base delle linee guida dei criteri di revisione del regime farmacologico utilizzati dai farmacisti consulenti8 Il farmaco attualmente prescritto non è probabilmente subterapeutico o tossico, in base alla dose, alla via e all’intervallo di dosaggio per l’età, lo stato renale ed epatico del paziente.
Discussione
Abbiamo identificato una serie di 12 indicatori di prescrizione idonei ad essere utilizzati nel contesto di un paziente con politerapia. Attualmente stiamo rendendo operativi questi indicatori per l’utilizzo nella pratica clinica e nei sistemi informatici, con l’obiettivo di facilitare la stratificazione del rischio e il targeting e il monitoraggio degli interventi di politerapia.
La nostra revisione ha identificato una proliferazione di indicatori impliciti di prescrizione inappropriata; la nostra serie finale di 12 indicatori di appropriatezza politerapia ha avuto origine da nove diverse misure esistenti, compreso l’influente Medication Appropriateness Index (MAI)[14, 32]. L’AMI è composto da 10 domande, compilate da un farmacista o da un medico per valutare l’appropriatezza di un farmaco. È stato ampiamente utilizzato come misura di esito in studi randomizzati di interventi per migliorare la prescrizione; tuttavia, i suoi autori affermano specificamente che, pur essendo adatto a identificare casi di prescrizione potenzialmente inappropriata, non è stato sviluppato per identificare la prescrizione non ottimale nel contesto della politerapia[32]. Mentre solo uno dei nostri indicatori è stato direttamente derivato da quelli dell’AMI, è importante notare che la nostra lista finale si sovrappone all’AMI in molti modi, suggerendo sia che un certo numero di costrutti fondamentali della politerapia inappropriata (comprese l’indicazione, l’efficacia e le interazioni) sono stati ben catturati da questa misura, sia che le misure successive di prescrizione inappropriata possono aver replicato gran parte del lavoro originale dell’AMI.
Tuttavia, anche le aree di importanza clinica non catturate dall’AMI sono state selezionate dal nostro gruppo di esperti, riflettendo la nostra particolare attenzione al contesto dei farmaci multipli. Tra queste, l’adesione del paziente, la complessità del regime farmacologico e la disponibilità di alternative non farmacologiche. I fattori che determinano l’aderenza del paziente sono complessi; fattori specifici, tra cui il dosaggio frequente, la maggiore durata del trattamento e la presenza di effetti avversi, possono tutti diminuire l’aderenza[33]. La complessità del regime farmacologico è associata negativamente ai livelli di aderenza nei pazienti e i farmaci diventano sempre più complessi con l’aumentare dei livelli di politerapia[34]. L’aumento della tossicità come conseguenza di più farmaci[35] può essere ridotto utilizzando altre opzioni terapeutiche. Le misure dello stile di vita e i trattamenti non farmacologici sono opzioni terapeutiche alternative fondamentali per una serie di condizioni cliniche comunemente presenti nei pazienti con politerapia, tra cui la depressione e la gestione del rischio cardiovascolare[36, 37].
L’importanza di una revisione completa e regolare dei farmaci prescritti è stata formulata come nuovo indicatore specifico a seguito di una tavola rotonda. Le revisioni sistematiche dei farmaci hanno dimostrato di essere di particolare importanza per i pazienti con politerapia[38] e sono state raccomandate per coloro che hanno più di 75 anni e che assumono più farmaci. Il fatto di non condurre revisioni regolari dei farmaci, in particolare per i pazienti che assumono più farmaci prescritti, pone i pazienti a maggiore rischio di potenziali danni[39]. Tuttavia, le prove attuali sono limitate sull’efficacia clinica delle revisioni farmacologiche condotte sistematicamente per ridurre l’uso non ottimale dei farmaci e migliorare i risultati dichiarati dai pazienti[40].
L’efficacia dei costi è stata inclusa in una serie di strumenti identificati, incluso il MAI, ma è stata scartata dal nostro panel. Il loro punto di vista era che il rapporto costo-efficacia nella prescrizione (tipicamente definito come la garanzia che i farmaci siano sia clinicamente che economicamente appropriati per le condizioni[41]) non era, di per sé, un indicatore di adeguatezza polifarmaceutica; invece, essi consideravano il rapporto costo-efficacia come una conseguenza potenzialmente positiva dell’ottimizzazione dei farmaci incentrata sul paziente. Anche il nostro panel di pazienti ha fatto eco a questa opinione, concordando semplicemente che la prescrizione di farmaci generici, quando disponibili e quando meno costosi dei prodotti di marca, era un approccio sensato.
Vale la pena di riconoscere una serie di punti di forza e di limiti di questo studio. Abbiamo condotto una revisione sistematica su larga scala, con il supporto di un esperto bibliotecario medico, e abbiamo seguito un metodo di consenso ben consolidato con un gruppo di esperti diversificato. Poiché la politerapia è rilevante per tutte le età, non abbiamo posto restrizioni sull’età nelle nostre analisi per garantire la generalizzabilità dei risultati. Per individuare tutti gli indicatori potenzialmente rilevanti, abbiamo utilizzato una strategia di ricerca ad alta sensibilità e bassa precisione; riconosciamo che il conseguente elevato carico di lavoro di screening citazionale (con solo il 10% di doppio screening) può aver fatto sì che non siano state ottenute citazioni importanti e rilevanti. La maggior parte degli indicatori localizzati, esaminati e valutati per l’importanza clinica erano stati precedentemente sottoposti a robusti processi di sviluppo, aumentando la nostra fiducia nella loro validità facciale e contenutistica. Tuttavia, notiamo che è possibile che ci siano sfuggiti altri indicatori rilevanti se non erano facilmente identificabili come misure implicite di prescrizione o politerapia appropriate. Anche se abbiamo reclutato un’ampia gamma di esperti nel panel, essi potrebbero non essere rappresentativi di tutti gli operatori sanitari coinvolti nella cura dei pazienti affetti da politerapia. La mancanza di prospettive internazionali sul panel, che è stato convocato solo dai partecipanti del Regno Unito, potrebbe ridurre l’applicabilità delle nostre scoperte ad altri contesti. Dopo la nostra seconda riunione del panel, abbiamo sviluppato e applicato ulteriori regole decisionali per produrre un elenco di indicatori non duplicato e coerente; sebbene ciò sia stato fatto in consultazione con il panel, riconosciamo che altri team di ricerca potrebbero aver preso decisioni diverse su quali indicatori mantenere. Sarà necessario un ulteriore lavoro per esplorare l’accettabilità e l’operatività degli indicatori scelti all’interno dei sistemi clinici, e per accertare la loro utilità per la stratificazione del rischio, il targeting e il monitoraggio degli interventi polifarmaceutici. Questo lavoro prenderà inoltre in considerazione questioni quali l’opportunità di ponderare gli indicatori in una valutazione dell’adeguatezza della politerapia. Infine, notiamo che questo approccio non facilita di per sé l’inclusione dei punti di vista dei pazienti sull’appropriatezza della politerapia. Anche se la misura da noi proposta, una volta resa operativa, può mettere in evidenza i pazienti in cui vi sono preoccupazioni cliniche sul regime farmacologico, non può offrire una valutazione olistica dell’appropriatezza del regime, in cui le prospettive dei pazienti devono essere al centro di qualsiasi decisione di cura.
Conclusioni
Questo studio ha integrato e adattato gli indicatori esistenti di prescrizione appropriata, e ne ha introdotto uno nuovo, per produrre un breve, ma completo elenco di 12 indicatori adatti alla valutazione dell’adeguatezza della prescrizione in un paziente con politerapia. L’uso di questi indicatori nella pratica clinica e nei sistemi informatici dipende dalla loro operatività, e la loro utilità (ad esempio, la stratificazione del rischio, il targeting e il monitoraggio degli interventi di politerapia) richiede una valutazione successiva.
Box 1 Strategia di ricerca MEDLINE
(exp Inappropriata prescrizione / o exp. polifarmacia / o exp. errori di medicazione / o exp. Elenco dei farmaci potenzialmente inappropriati/ o (politerapia o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sopra prescrizione* o sopra prescrizione* o sopra prescrizione* o sopra prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione*)).ti,ab. o ((prescrivi* o prescrivi* o medicat* o medicat* o medicin* o drug* o pharm*) adj2 (sub-ottimale o sub-ottimale o optimat* o appropriat* o appropriat* o inappropriato* o inaccettabile* o accetta* o accetta* o under-us* o under-us* o over-us*).noi* o overus* o under-utili* o under-utili* o malpractice* o safe* o safe* o non safe* o danger* o error* o error* o wrongk* o (adverse* adj (evento* o effect* o react*)) o harm* o omiss* o o omette* o problem*))).ti,ab.) AND ((exp “Indagini e questionari”/ o exp. guideline/ o exp. assicurazione qualità, assistenza sanitaria/) e ((aggiornamento* o sviluppo* o valid* o creazione* o progettazione* o consenso* o Delphi o rand* o reliab* o interrat* o inter-rate* o (inter adj rate*) o (appropriate* adj method*))).ti,ab.))) o (((punteggio* o indice* o scala* o scala* o sondaggio* o questionario* o strumento* o strumento* o risultato* o strumento* o indicat* o misura* o schermo* o criteri* o (quality adjur*) o (quality adj2 assur*) o (patient adj2 experience*)) adj4 (updat* o develop* o valid* o creat* o design* o consensus* o Delphi o rand* o reliab* o interrat* o inter-rate* o (inter adj rate*) o (appropriate* adj method*))).ti,ab.))))
Box 2 Strategia di ricerca MEDLINE per la revisione delle recensioni
1. ((exp Inappropriata prescrizione / o exp. politerapia / o exp. errori di medicazione / o exp. 2. Elenco dei farmaci potenzialmente inappropriati/ o (politerapia o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sopra prescrizione* o sopra prescrizione* o sotto prescrizione* o sopra prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sotto prescrizione*).ti,ab. Oppure ((prescrivere* o prescrivere* o prescrivere* o medicat* o medicin* o medicin* o drug* o pharm*) adj2 (sub-ottimale o sub-ottimale o optimat* o appropriat* o appropriat* o inappropriato* o inaccettabile* o accettare* o sotto-noi* o sotto-noi* o sopra-noi*).noi* o overus* o under-utili* o under-utili* o malpractice* o safe* o safe* o non safe* o danger* o error* o error* o wrongk* o (adverse* adj (evento* o effect* o react*)) o harm* o omiss* o o omette* o problem*))).ti,ab.) E ((exp “Indagini e questionari”/ o exp. guideline/ o exp. assicurazione qualità, assistenza sanitaria/) o (punteggio* o indice* o scala* o scala* o sondaggio* o questionario* o strumento* o strumento* o risultato* o strumento* o indicat* o misura* o schermo* o criteri* o (quality adj2 assur*) o (quality adj2 assur*) o (patient adj2 experience*))).ti,ab.) e ((updat* o develop* o valid* o creat* o design* o consensus* o Delphi o rand* o reliab* o interrat* o inter-rate* o (inter adj rate*) o (appropriate* adj method*)).ti,ab.)
2. ((exp Inappropriate prescrivere/ o exp. polifarmacia/ o exp. errori di medicazione o exp. 3. ((exp Polifarmacia o sotto prescrizione* o sotto prescrizione* o sotto prescrizione* o sovra prescrizione* o sovra prescrizione* o sovra prescrizione* o sovra prescrizione* o sovra prescrizione* o sovra prescrizione* o sovra prescrizione* o (beer* adj criteri*) o (pim adj list*)).ti,ab.) Oppure ((prescrivere* o prescrivere* o prescrivere* o medicat* o medicin* o medicin* o drug* o pharm*) adj2 (sub-ottimale o sub-ottimale o optimat* o appropriat* o appropriat* o inappropriato* o inaccettabile* o accettare* o sotto-noi* o sotto-noi* o sopra-noi*).noi* o overus* o under-utili* o under-utili* o malpractice* o safe* o safe* o non safe* o danger* o error* o error* o wrongk* o (adverse* adj (evento* o effect* o react*)) o harm* o omiss* o o omette* o problem*))).ti,ab.) E ((exp “Indagini e questionari”/ o exp. guideline/ o exp. assicurazione qualità, assistenza sanitaria/) o (punteggio* o indice* o scala* o scala* o sondaggio* o questionario* o strumento* o strumento* o risultato* o strumento* o indicat* o misura* o schermo* o criteri* o (quality adj2 assur*) o (quality adj2 assur*) o (patient adj2 experience*))).ti,ab.) e ((updat* o develop* o valid* o creat* o design* o consensus* o Delphi o rand* o reliab* o interrat* o inter-rate* o (inter adj rate*) o (appropriate* adj method*)).ti,ab.) AND ((adj sistematico (revisione$1 o panoramica$1)).tw.)
2 non 1
Riquadro 3 Prescrizioni delle categorie di indicatori, derivate dall’analisi dei contenuti degli indicatori identificati
1. Aderenza
2. 2. Reazioni avverse ai farmaci
3. 3. Interazioni droga-droga
4. 4. Revisione dei farmaci
5. 5. Controindicazioni (interazioni tra farmaci e malattie)
6. 6. Alternative alla terapia attuale
7. 7. Efficacia clinica
8. 8. Complessità dei farmaci
9. Conformità con la guida
10. 10. Rapporto costo-efficacia
11. Indicazioni stradali
12. 12. Dosaggio/durata
13. 13. Duplicazione
14. 14. Altre prescrizioni inappropriate
15. Indicazione
16. Sotto prescrizione
17. 17. Questioni specifiche di sicurezza
18. 18. Indicatori generali
Riquadro 4 Indicatori finali concordati dal gruppo di esperti
Indicatori impliciti dell’appropriatezza della politerapia
Per questo specifico farmaco:
1. L’indicazione del farmaco è registrata nella cartella clinica
2. Non sono disponibili alternative non farmacologiche efficaci
3. 3. La selezione dei farmaci è coerente con la pratica clinica consolidata
4. Non ci sono interazioni clinicamente significative tra farmaci e farmaci (inclusa la duplicazione della terapia)
5. Se il farmaco è controindicato, il prescrivente fornisce un valido motivo
6. Il farmaco è efficace in questo paziente per questa indicazione
7. Il farmaco, come attualmente prescritto, non è probabile che sia subterapeutico o tossico, in base alla dose, alla via e all’intervallo di dosaggio per l’età, lo stato renale ed epatico del paziente
8. Il regime dei farmaci non può essere semplificato
9. Il paziente/assistente ha le idee chiare sul regime farmacologico
10. Il paziente aderisce al programma del farmaco
11. Il trattamento farmacologico viene rivisto da un medico appropriato almeno una volta all’anno, o più frequentemente se in conformità con la migliore pratica clinica
12. Se si verifica una reazione avversa al farmaco, nella cartella clinica sono riportati i dettagli della reazione e il monitoraggio futuro raccomandato
File aggiuntivo
File aggiuntivo 1:Tabella degli indicatori inclusi, per gruppo di categorie. (DOCX 67 kb)
References
- Duerden M, Avery T, Payne R. Polypharmacy and Medicines Optimisation: Making it Safe and Sound. King’s Fund: London; 2013.
- Barnett K, Mercer SW, Norbury M. Epidemiology of multimorbidity and implications for health care, research, and medical education: a cross-sectional study. Lancet. 2012; 380:37-43. DOI | PubMed
- Boyd CM, Darer J, Boult C. Clinical practice guidelines and quality of care for older patients with multiple comorbid diseases: implications for pay for performance. JAMA. 2005; 294:716-724. DOI | PubMed
- Avery AJ, Ghaleb M, Barber N. The prevalence and nature of prescribing and monitoring errors in English general practice: a retrospective case note review. Br J Gen Pract. 2013; 63:e543-e553. DOI | PubMed
- Dequito AB, Mol PGM, van Doormaal JE. Preventable and non-preventable adverse drug events in hospitalized patients. Drug Saf. 2011; 34:1089-1100. DOI | PubMed
- Fincke BG, Miller DR, Spiro A. The interaction of patient perception of overmedication with drug compliance and side effects. J Gen Intern Med. 1998; 13:182-185. DOI | PubMed
- Vik SA, Maxwell CJ, Hogan DB. Measurement, correlates, and health outcomes of medication adherence among seniors. Ann Pharmacother. 2004; 38:303-312. DOI | PubMed
- Jyrkkä J, Enlund H, Korhonen MJ. Polypharmacy status as an indicator of mortality in an elderly population. Drugs Aging. 2009; 26:1039-1048. DOI | PubMed
- Payne RA, Abel GA, Avery AJ. Is polypharmacy always hazardous? A retrospective cohort analysis using linked electronic health records from primary and secondary care. Br J Clin Pharmacol. 2014; 77:1073-1082. DOI | PubMed
- Appleton SC, Abel GA, Payne RA. Cardiovascular polypharmacy is not associated with unplanned hospitalisation: evidence from a retrospective cohort study. BMC Fam Pract. 2014; 15:58. DOI | PubMed
- Spinewine A, Schmader KE, Barber N. Appropriate prescribing in elderly people: how well can it be measured and optimised?. Lancet. 2007; 370:173-184. DOI | PubMed
- Hill-Taylor B, Walsh KA, Stewart S. Effectiveness of the STOPP/START (Screening Tool of Older Persons’ potentially inappropriate Prescriptions/Screening Tool to Alert doctors to the Right Treatment) criteria: systematic review and meta-analysis of randomized controlled studies. J Clin Pharm Ther. 2016; 41:158-169. DOI | PubMed
- American Geriatrics Society 2015 Beers Criteria Update Expert Panel. American Geriatrics Society 2015 updated Beers criteria for potentially inappropriate medication use in older adults. J Am Geriatr Soc. 2015; 63:2227-2246. DOI | PubMed
- Hanlon JT, Schmader KE, Samsa GP. A method for assessing drug therapy appropriateness. J Clin Epidemiol. 1992; 45:1045-1051. DOI | PubMed
- . Accessed 9 Mar 2018.Publisher Full Text
- Burt J, Elmore N, Rodgers S. Developing and Evaluating a Measure of Inappropriate Polypharmacy in Primary Care. Primary Care Unit, University of Cambridge: Cambridge; 2016.
- . Accessed 9 Mar 2018.Publisher Full Text
- Basger BJ, Chen TF, Moles RJ. Inappropriate medication use and prescribing indicators in elderly Australians: development of a prescribing indicators tool. Drugs Aging. 2008; 25:777-793. DOI | PubMed
- Basger BJ, Chen TF, Moles RJ. Validation of prescribing appropriateness criteria for older Australians using the RAND/UCLA appropriateness method. BMJ Open. 2012; 2:e001431. DOI | PubMed
- Hsieh H-F, Shannon SE. Three approaches to qualitative content analysis. Qual Health Res. 2005; 15:1277-1288. DOI | PubMed
- . Accessed 16 Mar 2018.Publisher Full Text
- Fitch K, Bernstein SJ, Aguilar MD. The RAND/UCLA Appropriateness Method User’s Manual. RAND Corporation: Santa Monica, CA; 2001.
- . Accessed 16 Mar 2018.Publisher Full Text
- Drenth-van Maanen AC, van Marum RJ, Knol W. Prescribing optimization method for improving prescribing in elderly patients receiving polypharmacy: results of application to case histories by general practitioners. Drugs Aging. 2009; 26:687-701. DOI | PubMed
- Lenaerts E, De Knijf F, Schoenmakers B. Appropriate prescribing for older people: a new tool for the general practitioner. J Frailty Aging. 2013; 2:8-14. PubMed
- Alfaro Lara ER, Vega Coca MD, Galván Banqueri M. Selection of tools for reconciliation, compliance and appropriateness of treatment in patients with multiple chronic conditions. Eur J Intern Med. 2012; 23:506-512. DOI | PubMed
- Bergman-Evans B. Evidence-based guideline. Improving medication management for older adult clients. J Gerontol Nurs. 2006; 32:6-14. DOI | PubMed
- Cantrill JA, Sibbald B, Buetow S. Indicators of the appropriateness of long-term prescribing in general practice in the United Kingdom: consensus development, face and content validity, feasibility, and reliability. Qual Health Care QHC. 1998; 7:130-135. DOI | PubMed
- Hamdy RC, Moore SW, Whalen K. Reducing polypharmacy in extended care. South Med J. 1995; 88:534-538. DOI | PubMed
- Tully MP, Javed N, Cantrill JA. Development and face validity of explicit indicators of appropriateness of long term prescribing. Pharm World Sci PWS. 2005; 27:407-413. DOI | PubMed
- Newton PF, Levinson W, Maslen D. The geriatric medication algorithm: a pilot study. J Gen Intern Med. 1994; 9:164-167. DOI | PubMed
- Hanlon JT, Schmader KE. The Medication Appropriateness Index at 20: where it started, where it has been, and where it may be going. Drugs Aging. 2013; 30:893-900. DOI | PubMed
- Kardas P, Lewek P, Matyjaszczyk M. Determinants of patient adherence: a review of systematic reviews. Front Pharmacol 2013;4:91. 10.3389/fphar.2013.00091.
- Lam PW, Lum CM, Leung MF. Drug non-adherence and associated risk factors among Chinese geriatric patients in Hong Kong. Hong Kong Med J. 2007; 13:284. PubMed
- Juurlink DN, Mamdani M, Kopp A. Drug-drug interactions among elderly patients hospitalized for drug toxicity. JAMA. 2003; 289:1652-1658. DOI | PubMed
- Dirmaier J, Steinman MA, Krattenmacher T. Non-pharmacological treatment of depressive disorders: a review of evidence-based treatment options. Rev Recent Clin Trials. 2012; 7:141-149. DOI | PubMed
- . Accessed 1 June 2018.Publisher Full Text
- Krska J. Pharmacist-led medication review in patients over 65: a randomized, controlled trial in primary care. Age Ageing. 2001; 30:205-211. DOI | PubMed
- Sorensen L, Stokes JA, Purdie DM. Medication reviews in the community: results of a randomized, controlled effectiveness trial. Br J Clin Pharmacol. 2004; 58:648-664. DOI | PubMed
- . Accessed 30 Nov 2016.Publisher Full Text
- . Accessed 1 Dec 2016Publisher Full Text
- Buetow SA, Sibbald B, Cantrill JA. Prevalence of potentially inappropriate long term prescribing in general practice in the United Kingdom, 1980–95: systematic literature review. BMJ. 1996; 313:1371-1374. DOI | PubMed
- Caughey GE, Ellett LMK, Wong TY. Development of evidence-based Australian medication-related indicators of potentially preventable hospitalisations: a modified RAND appropriateness method. BMJ Open. 2014; 4:e004625. DOI | PubMed
- Fried TR, Niehoff K, Tjia J, et al. A Delphi process to address medication appropriateness for older persons with multiple chronic conditions. BMC Geriatr 2016;16:67. 10.1186/s12877-016-0240-3.
- Gazarian M, Kelly M, McPhee JR. Off-label use of medicines: consensus recommendations for evaluating appropriateness. Med J Aust. 2006; 185:544-548. PubMed
- Hassan NB, Ismail HC, Naing L. Development and validation of a new Prescription Quality Index: Prescription quality. Br J Clin Pharmacol. 2010; 70:500-513. DOI | PubMed
- Johnson KA, Nye M, Hill-Besinque K. Measuring the impact of patient counseling in the outpatient pharmacy setting: development and implementation of the counseling models for the Kaiser Permanente/USC Patient Consultation Study. Clin Ther. 1995; 17:988-1002. DOI | PubMed
- O’Mahony D, O’Sullivan D, Byrne S. STOPP/START criteria for potentially inappropriate prescribing in older people: version 2. Age Ageing. 2015; 44(2):213-218. DOI | PubMed
- Stange D, Kriston L, Langebrake C. Development and psychometric evaluation of the German version of the Medication Regimen Complexity Index (MRCI-D): Medication Regimen Complexity Index – German translation and evaluation. J Eval Clin Pract. 2012; 18:515-522. DOI | PubMed
- Tommelein E, Petrovic M, Somers A. Older patients’ prescriptions screening in the community pharmacy: development of the Ghent Older People’s Prescriptions community Pharmacy Screening (GheOP3S) tool. J Public Health. 2016; 38:e158-e170. DOI
- van Dijk KN, Pont LG, de Vries CS. Prescribing indicators for evaluating drug use in nursing homes. Ann Pharmacother. 2003; 37:1136-1141. DOI | PubMed
- Winslade NE, Bajcar JM, Bombassaro AM. Pharmacist’s management of drug-related problems: a tool for teaching and providing pharmaceutical care. Pharmacotherapy. 1997; 17:801-809. PubMed
Fonte
Burt J, Elmore N, Campbell SM, Rodgers S, Avery AJ, et al. (2018) Developing a measure of polypharmacy appropriateness in primary care: systematic review and expert consensus study. BMC Medicine 1691. https://doi.org/10.1186/s12916-018-1078-7





